INTRODUCCIÓ
Les lesions musculars són molt freqüents en el món de l'esport, especialment en el futbol. Els estudis epidemiològics més recents mostren que les lesions musculars suposen més del 30% de totes les lesions (1,8-2,2/1.000 hores d'exposició), fet que representa que un equip professional de futbol pateix una mitjana de 12 lesions musculars per temporada, que equivalen a més de 300 dies baixa esportiva1-4. En altres esports professionals, com el bàsquet i l'handbol, la incidència també és alta, però no arriba als valors obtinguts en el futbol.
Tot i la seva alta freqüència i el interès per buscar solucions, hi ha poca evidència científica en aspectes tan importants com són la prevenció i el tractament. Alguns punts febles els ressaltem a continuació:
El diagnòstic de les lesions musculars es basa en la clínica, fonamentalment en la simptomatologia i especialment en l'anamnesi del mecanisme lesional i l'exploració física. Els estudis d'imatge mitjançant l'ecografia múscul-esquelètica i la ressonància magnètica (RM) són complementaris, tot i que cada vegada poden ser més útils a l'hora de confirmar un diagnòstic i sobretot emetre un pronòstic5-7. No es disposa d'un marcador bioquímic prou específic que ajudi al diagnòstic de gravetat i al pronòstic definitiu de cadascuna de les diferents lesions musculars8,9.
La pauta de tractament de les lesions musculars no segueix un model únic, tot i que no s'han modificat gaire les diferents alternatives10-12. Darrerament s'han obert noves expectatives gràcies a la recerca en l'àmbit de la reparació i de la regeneració biològica13-15.
Determinats programes de prevenció primària i secundària poden disminuir la incidència de patir lesions musculars, però l'evidència científica encara és limitada i només s'ha pogut comprovar en determinats grups d'esportistes16-20.
L'objectiu d'aquest document és protocol·litzar les actituds diagnòstiques, terapèutiques i preventives que cal prendre davant les diferents lesions musculars que pateixen els esportistes del FC Barcelona. No pretén ser una revisió exhaustiva de la patologia muscular en l'esport sinó un document de treball clar, pràctic i complet. Els protocols es basen en el coneixement actual i l'experiència dels darrers anys en el treball diari amb aquest tipus de lesions.
CLASSIFICACIÓ DE LES LESIONS MUSCULARS
Les lesions musculars es classifiquen, segons el mecanisme lesional, de forma clàssica en extrínseques (o directes) o intrínseques (o indirectes).
Les lesions extrínseques, per contusió amb l'oponent o amb un objecte, es classifiquen segons la severitat en lleus o benignes (grau I), moderades (grau II) o greus (grau III). Poden coexistir amb laceració o no.
Les lesions intrínseques, per estirament, es produeixen per l'aplicació d'una força tensional superior a la resistència del teixit, quan aquest està en contracció activa (contracció excèntrica). La força i la velocitat amb que s'aplica la tensió són variables que modifiquen les propietats viscoelàstiques del teixit, canviant la susceptibilitat a la ruptura. També poden influir la fatiga local i la temperatura tissular. El jugador nota un dolor sobtat, en forma d'estrebada o de punxada, i es relaciona normalment amb un esprint, un canvi de ritme o un xut. La classificació de les lesions intrínseques és més complexa.
Seguint els conceptes més actuals proposem les següents taules de classificació de les lesions musculars segons diferents criteris (taules I i II)21,22:
Respecte al pronòstic, els dies de baixa són orientatius i varien en funció del múscul lesionat, de la seva topografia i de la demanda que posteriorment se'n faci.
Tant l'ecografia múscul-esquelètica com la RM permeten obtenir informació exacta de la lesió muscular en relació amb el teixit connectiu afectat. Si bé quasi la totalitat de les lesions s'assenten sobre la unió mioconnectiva, segons el tipus d'afectació a nivell miotendinòs o interaponeuròtic, així com l'extensió topogràfica de cada tipus de lesió, el pronòstic pot variar i per tant caldrà tenir-ho en compte per tal de donar l'alta esportiva per a la tornada a la competició. En aquest sentit, diversos estudis comencen a donar evidència clara d'aquesta qüestió, i el que sembla clar és que quan més afectat estigui el component connectiu i l'àrea de la lesió, el pronòstic serà pitjor5-7.
Una bona història clínica i l'exploració física adequada, conjuntament amb les classificacions proposades anteriorment, han de permetre arribar a un diagnòstic. Per tal de poder clarificar millor proposem seguir la pauta següent per etiquetar cadascuna de les lesions musculars: primer donem el nom del tipus de lesió muscular segons criteris clínic-anatomopatològics; després el primer cognom, en què donem la localització concreta on s'assenta la lesió i, concretament, si té o no relació amb el component connectiu, i finalment el segon cognom, on detallem el grup muscular afectat en concret.
Nom: Ruptura muscular grau II
Primer cognom: de la unió musculotendinosa proximal
Segon cognom: del bíceps femoral
ESTUDIS EPIDEMIOLÒGICS
Durant un període de quatre temporades (2003-2007) hem estudiat la incidència lesional del primer equip de futbol mitjançant la metodologia que diferents grups d'experts internacionals han consensuat i que el comitè mèdic de la UEFA controla i tutela per als diferents equips que juguen la Champions League23,24. Aquest és un estudi prospectiu controlant de totes les lesions que es produeixen i de les hores d'entrenament i de competició per tal de conèixer el risc de patir els diferents tipus de lesions.
El càlcul del risc lesional es fa mitjançant la fórmula següent:
Nombre de lesions/Hores d'exposició a l'entrenament i/o competició per 1.000 hores
Avui es considera el patró universal que permet comparar equips, clubs, esports, etc.
El risc de patir qualsevol lesió en el futbol professional és de 6 a 9 lesions per 1.000 h d'exposició, i això explica que aquest risc laboral representaria, en una empresa de 25 treballadors, que cada mes tinguessin 9 treballadors de baixa laboral. El risc de lesionar-se durant la competició és de 4 a 6 cops més freqüent que durant els entrenaments1,2.
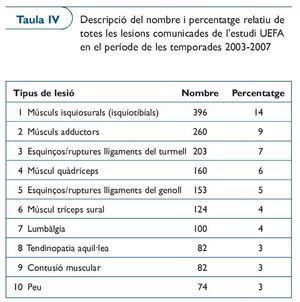
A la taula III es presenta la descripció de diferents paràmetres sobre incidència lesional, respecte les lesions musculars del primer equip de futbol del FC Barcelona durant quatre temporades. Són dades revisades pel comitè mèdic de la UEFA i que es publiquen per primera vegada en aquest document.
Segons les referències de la literatura, es calcula que un equip professional de 25 jugadors patirà una mitjana de 40-45 lesions per temporada, de les quals entre 16 i 20 seran poc importants (temps de baixa de menys d'una setmana); entre 16 i 20 seran moderades (entre 1 i 4 setmanes), i entre 8 i 10 seran greus (més d'un mes de baixa). En les lesions musculars (que suposen el 30-40% de totes les lesions) el risc lesional és de quasi 2 per 1.000 hores d'exposició, y cada equip pot patir entre 10 i 14 lesions musculars per temporada.
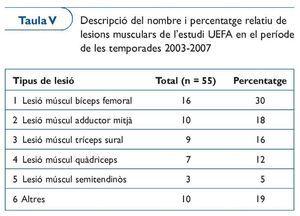
A les taules IV i V presentem les dades sobre la incidència lesional general de l'estudi que la UEFA ha realitzat amb la majoria dels equips de la Champions League durant un període de quatre temporades (2003-2006). Com podeu veure, la lesió més freqüent és la muscular i, més concretament, les lesions dels músculs isquiosurals, entre els quals el múscul bíceps femoral és el més afectat.
Aquestes dades són importants, perquè defineixen molt bé quines són les principals lesions que es donen en el futbol professional i, per tant, cap a on cal dirigir els esforços per tal de planificar estratègies preventives. El que és mesurable és més susceptible de millorar-se. La recollida d'aquestes i de pròximes dades ens oferiran els resultats de les mesures preventives adoptades en la reducció del nombre de les lesions.
DIAGNÒSTIC
El diagnòstic de les lesions musculars és principalment clínic, és a dir, basat en la història clínica i en l'exploració física.
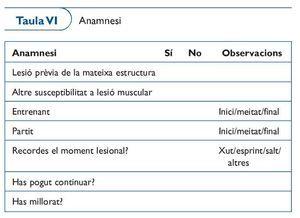
A l'anamnesi (taula VI) cal:
Recollir els antecedents locals i generals. Lesions similars patides anteriorment, es coneix una susceptibilitat a patir lesions?, quins antecedents farmacològics té?
Descriure el moment lesional: quin ha estat el mecanisme?, durant quina càrrega de treball, entrenament o competició?, ha estat a l'inici, al mig o al final de la sessió?
Recollir l'evolució immediata: ha pogut seguir la sessió de treball o ha hagut d'abandonar?, com evoluciona el dolor?
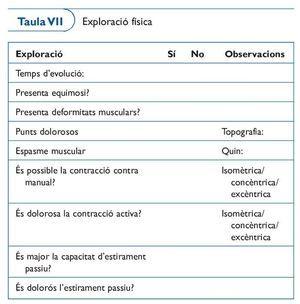
A l'exploració física (taula VII) cal fer:
Inspecció. Presenta equimosi o deformitats del perfil de les masses musculars?
Palpació. Cercar punts dolorosos o espasmes de la musculatura.
Sol·licitar la contracció activa del múscul afectat, primer amb el múscul amb estirament, més sensible en lesions lleus, i després contra resistència manual. És possible? és dolorosa? En quin tipus de contracció (concèntrica, isomètrica o excèntrica)?
Valorar la flexibilitat analítica del múscul. Si existeix o no dolor a l'estirament passiu.
Ja hem dit que les proves complementàries, com l'ecografia múscul-esquelètica i la RM, faciliten molt la tasca de conèixer al més aviat possible el grau de lesió i, sobretot, el pronòstic dels dies de baixa. La RM té molta sensibilitat i es precisa al identificar l'estructura afectada; per altra banda, l'ecografia múscul-esquelètica és un estudi dinàmic que complementa l'exploració clínica, permet els seguiments evolutius, l'evacuació guiada de cavitats i es complementa amb l'ecopalpació dolorosa d'un múscul determinat, ja identificat a l'ecografia, i és de gran ajut de cara al diagnòstic topogràfic.
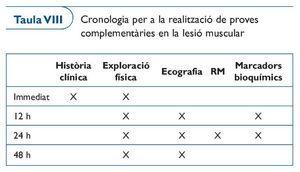
A la taula VIII s'exposa de forma cronològica quin és el moment més adient per realitzar les diferents proves complementàries, que seran més o menys extenses en funció del criteri del metge i de la disponibilitat de recursos.
Quines són les fases que seguim un cop s'ha produït una lesió muscular?
Immediatament. Un cop produïda la lesió, mitjançant una enquesta dirigida al jugador (què has notat?, quan?, com?, on?, que has fet?) i amb una exploració física estructurada (inspecció, palpació, quins moviments produeixen dolor, passius i actius) podrem fer una primera orientació diagnòstica. Quan la lesió no és una ruptura important el diagnòstic precoç no es fàcil. És important i necessari saber i esperar unes hores per veure'n l'evolució, així com realitzar les proves complementàries adients.
A les 12 h. L'estudi ecogràfic en aquesta fase inicial no permet tampoc fer un diagnòstic de certesa en lesions musculars lleus, però sí a partir de lesions de grau II. Tan sols personal molt especialitzat i entrenat en l'estudi ecogràfic es capaç de fer un diagnòstic de certesa del grau de lesió. Així doncs, a les 12 h tan sols podríem fer un diagnòstic de certesa en les lesions de grau II o superior.
Si la lesió és molt lleu i no tenim clar si és de grau 0 o I, la determinació en sèrum de la proteïna miosina ens permet fer un diagnòstic precoç de lesió grau I. Aquesta proteïna contràctil intramuscular té un pes molecular molt gran i no té per què estar present a la sang. La seva presència determina lesió fibril·lar clara. Per estudis de cinètica sembla ser que entre les 12 i les 24 h és el moment més òptim per determinar-la. No és una prova que podem demanar rutinàriament i la seva evidència es basa en l'experiència d'aquest grup de treball que recentment ha publicat un primer estudi que pensem pot ser de gran interès i en el futur obre una nova eina per caracteritzar millor les lesions musculars25.
A les 24 h. És el moment més consensuat per especialistes en RM per tal d'establir un diagnòstic i un pronòstic molt acurats. Com sempre, caldrà també que el personal que interpreti la RM tingui una àmplia experiència en aquest tipus de lesions. Actualment, sobretot en les lesions dels músculs isquiotibials, i concretament la lesió de la unió múscul-tendinosa proximal del múscul bíceps femoral, s'ha postulat que la longitud total de la lesió, la relació entre la tuberositat isquiàtica i l'inici proximal de la lesió, i l'àrea total afectada, son factors pronòstics del temps necessari per la tornada a la competició i del risc de re-lesió7,26.
A les 48 h. És el moment adient per tal d'establir un diagnòstic i un pronòstic més acurats amb l'estudi ecogràfic.
Darrerament s'ha proposat una tècnica d'avaluació del "to muscular" anomenada tensiomiografia27. Si bé fins ara hi ha poca evidència científica d'aquesta metodologia, potser en un futur serà interessant de cara a monitoritzar la recuperació funcional del múscul i ser un complement pel control evolutiu de la lesió muscular conjuntament amb l'ecografia muscúl-esquelètica.
TRACTAMENT
El principi bàsic al qual més autors donen suport és que les lesions musculars han de tenir una mobilització i funcionalitat precoç, sobretot a partir del tercer dia, ja que s'ha comprovat que d'aquesta forma:
S'augmenta més ràpidament la vascularització del teixit muscular compromès.
Augmenta la regeneració de les fibres musculars.
Millora la fase final reparativa, evitant cicatrius fibroses.
Es recuperen més ràpidament les característiques viscoelàstiques i contràctils del múscul, en definitiva, la funcionalitat global del múscul28-31.
Tan sols respecte de la primera fase del tractament de les lesions musculars, entre el primer i cinquè dia de la lesió, hi ha un consens internacional gràcies als pocs assajos clínics que han pogut demostrar un cert grau d'evidència científica10-15. Després hi ha una gran disparitat de criteris i de propostes segons diferents autors i escoles.
En aquesta guia exposarem el tractament immediat estàndard de les lesions musculars; seguidament explicarem quines altres alternatives s'han proposat i, finalment, presentarem els protocols específics per a distintes lesions musculars que estem duent a terme al FC Barcelona, basats en l'experiència dels nostres professionals i en l'experiència de diversos autors.
Primera fase: el tractament immediat post-lesió
Consisteix en l'anomenat RICE, que en anglès significa:
Rest: repòs esportiu
Ice: gel
Compression: compressió
Elevation: elevació
Aquest és el tractament més consensuat durant els primers tres dies32-34. La immobilització en la primera fase pot prevenir futures retraccions de la ruptura i fer més petit l'hematoma. S'ha demostrat que també l'ús de la crioteràpia fa significativament més petit l'hematoma, disminueix la inflamació i accelera la reparació. La compressió, encara que disminueix el flux sanguini intramuscular, sembla que té un efecte antiinflamatori molt potent. El més interessant és que cal combinar la compressió i la crioteràpia repetint intervals de 15 a 20 min de duració cada 3 o 4 h aproximadament. En aquest punt cal matisar:
Que aquest temps pot ser superior depenent de la massa muscular del múscul implicat; per exemple, un múscul quàdriceps d'un adult pot requerir fins a 30 a 40 min.
Que en lesions musculars per contusió directe ("bocadillo") el gel el posarem amb posició "d'estirament suportable".
Que cal ser molt curosos amb l'aplicació de la crioteràpia, respectant els intervals proposats, i controlar la susceptibilitat individual, per tal d'evitar lesions cutànies.
Segona fase: del tercer al cinquè dia
Activació muscular. És molt important la mobilització precoç i progressiva. Si la primera fase s'ha passat correctament i sense complicacions, cal començar a fer els exercicis següents gradualment, tenint en compte el grau de tolerància al dolor:
- Exercicis isomètrics. De forma progressiva i tenint en compte que han de ser d'intensitat màxima fins arribar a l'aparició de dolor. El dolor que busquem és la molèstia suportable, i es considera òptim entre el 5 i el 10% de l'escala visual analògica (EVA). També és important emprar progressivament diferents amplituds i realitzar-los en diferents posicions i angles. El protocol que proposem amb aquesta guia es realitzar els exercicis isomètrics en 3 amplituds diferents i amb una pauta de temps que es pot començar amb 6 s de contracció i 2 s de relaxació.
Treball complementari. En aquesta fase cal tenir molt en compte varies coses:
- Treball sobre l'estabilització i la mobilització de la cintura lumbopelviana. És el que cada vegada més es defineix com a programes d'exercicis dirigits a millorar el core estability per tal de millorar i prevenir les lesions musculars de l'aparell locomotor35-37.
- Teràpia física. Aquest apartat ha estat sempre motiu de controvèrsia. S'utilitza arreu del món però en canvi no hi ha evidència científica, o n'hi ha molt poca. La teràpia física més utilitzada és:
a) Electroteràpia d'efecte analgèsic i descontracturant per afavorir la refuncionalització muscular.
b) Temperatura: ultrasò (aquest s'aconsella fer-ho amb estirament sense passar el punt de dolor), hipertèrmia (cal tenir en compte la profunditat de la lesió; per tant, és molt important l'estudi ecogràfic previ) o diatèrmia. Actualment la teràpia física que estem aconsellant i proposant és la diatèrmia, i esperem que en la propera versió disposarem d'un protocol que hagi demostrat la seva evidència científica i clínica.
- Estiraments. L'estirament del múscul en aquesta fase ha de ser sense dolor, seguint la premissa de molèstia suportable. Aconsellem iniciar amb pautes de 12 s d'estirament i 12 s de repòs. L'estirament de menys risc i aconsellable és l'estirament actiu pel mètode de la contracció activa dels músculs antagonistes en rotació axial, per tal d'estirar el múscul lesionat i millorar-li les condicions viscoelàstiques i disminuir el risc de patir cicatrius fibroses i re-lesions.
- Manteniment cardiovascular. És un altre aspecte important per millorar la recuperació muscular, i implica:
a) Seguir treballant sobre l'estructura no lesionada. Es poden utilitzar diferents tipus d'exercicis, ja sigui amb piscina o en bicicleta estàtica, segons ho permeti el múscul lesionat.
b) Respecte a l'estructura pròpiament lesionada, sempre que respectem el principi d'arribar al dolor o molèstia tolerable, es pot permetre caminar a partir del tercer dia durant 30 min i anar augmentant 10 min diaris fins que pugui incorporar-se a la carrera en la següent fase.
Aquí volem fer un comentari respecte a que darrerament s'ha posat de moda la utilització del kineseotape (embenat neuromuscular) amb la idea de disminuir la tensió muscular pel seu efecte sobre les fàscies i tenir un efecte analgèsic. Aquesta tècnica necessita estudis rigorosos que puguin comprovar la seva efectivitat.
A partir del quart-cinquè dia cal tornar a fer una valoració clínica i radiològica (ecografia múscul-esquelètica) per tal d'avaluar el defecte muscular i si hi ha o no un hematoma intramuscular, que normalment és el temps que tarda en organitzar-se. La presència d'un hematoma pot fer recomanable realitzar una punció d'aspiració mitjançant control ecogràfic, mantenir dos dies la compressió i tornar a començar el protocol de la fase 2.
A partir del setè dia aproximadament, com hem explicat, no trobem un tractament estàndard consensuat i cada grup o autor va incorporant progressivament més intensitat i complexitat als exercicis, tant pel que fa a increment de la carrera contínua i els d'estiraments, com a l'enfortiment muscular (isomètric, concèntric i excèntric). Nosaltres proposem en aquesta guia que a partir que l'esportista pot caminar 1 h amb "molèstia suportable" ja pot passar a fer un treball de carrera continua; inicialment s'aconsella un ritme submàxim a 8-10 km/h, que és just la fase superior a caminar ràpid. El "dolor" tornarà a ser el marcador que utilitzarem per anar passant de fase.
En el proper capítol es detallen els diferents programes de recuperació de determinades lesions musculars des del primer dia fins a la tornada a la competició.
ALTRES TRACTAMENTS
Medicació
Just en l'instant que es produeix una lesió muscular, es posen en marxa una seqüència de fases que consisteixen en la degeneració, la inflamació, la regeneració miofibril·lar i, per últim, la formació de teixit fibrós15,34.
La utilització d'analgèsics o antiinflamatoris durant les primeres hores ha estat tema de debat, ja que el seu ús aniria a favor de disminuir la fase inflamatòria, quan sembla ser que gràcies a les reaccions que es produeixen en ella es desencadenarien tots els mecanismes posteriors de la fase regenerativa. No hi ha estudis de control que valorin clarament la relació benefici-risc de l'ús dels antiinflamatoris no esteroïdals (AINE) ni dels glucocorticosteroides però, en qualsevol cas, sembla ser que l'ús dels AINE durant les primeres 48-72 h no és perjudicial i no interfereix en la fase de regeneració si el seu ús no es continuat38,39. Igualment, cal recordar que alguns autors asseguren que l'ús indiscriminat d'analgèsia a les primeres fases de les lesions musculars pot tenir un efecte emmascarador del dolor que dificulta el diagnòstic i pot afavorir la recaiguda40,41.
Per altre banda, l'ús de medicaments antifibròtics com el gama-interferón, la suramina i el decorin, encara en fase d'experimentació clínica, pot ser en un futur un bon tractament complementari en el tractament de la lesió muscular42,43. Per últim, un diürètic, el losartan, també ha demostrat tenir propietats antifibròtiques44.
La hiperoxigenació del teixit lesionat per mitjà d'instruments que facilitin la difusió de l'oxigen com la hiperbàrica estan en procés d'investigació. Sembla ser que són eficaços però de difícil aplicació real45.
Infiltracions i ús de PRP
Determinades escoles han fet servir infiltracions sobre el focus de la lesió amb diferents productes, com corticosteroides i la combinació de productes homeopàtics (Traumeel®) o altres de procedència dubtosa (Actovegin®)46-49. En els darrers anys, a més, s'ha popularitzat a Espanya l'ús del plasma ric en plaquetes (PRP), també anomenat "factor de creixement". Sembla interessant que si en cada fase de la reparació muscular (primera, de destrucció i inflamatòria; segona, de reparació i regeneració, i tercera, de remodelació final) fóssim capaços d'afegir el factor de creixement més adient podríem obtenir els millors resultats.
És un tema de debat clínic i científic de gran actualitat50. Manquen assajos clínics rigorosos que demostrin que amb aquest tipus de tractament es millora el temps de recuperació de la lesió muscular i disminueix el risc de recaiguda. Per la manca d'aquests estudis, dins del servei mèdic del FC Barcelona s'ha consensuat que la indicació d'infiltració de PRP es farà quan s'acompleixi el criteri 1 junt amb el criteri 2 o 3.
1. Esportistes majors de 18 anys que pateixen la lesió en un múscul d'alta sol·licitació per l'esport que es practica.
2. Lesions cavitàries recurrents intramusculars o miofascials com són la ruptura miotendinosa distal del múscul recte anterior o la del múscul bessó intern (l'anomenada tennis leg).
3. Lesions d'evolució complexa i crònica.
En aquest sentit, avui podem utilitzar els PRP gràcies a l'assaig clínic que duem a terme [projecte de recerca FIS, concedit per l'Instituto de Salud Carlos III del Ministeri de Ciència i Innovació] en les lesions musculars que afecten a la musculatura de la cama (tríceps/bíceps sural) anomenades tennis-leg.
Tractament quirúrgic
Les lesions musculars han de ser tractades conservadorament, però hi ha unes indicacions quirúrgiques generals molt consensuades10,34.
Lesió muscular de grau III, ruptura total.
Lesió muscular amb desinserció tendinosa parcial (> 50%) o total.
Lesió muscular de grau II, amb afectació de més del 50% del ventre muscular.
Quan hi ha un hematoma intramuscular molt gran que no respon a la punció d'aspiració repetitiva.
Igualment, cal tenir en compte diferents especificitats, i així pot estar indicada l'opció quirúrgica en el cas de re-lesions musculars recurrents que formen importants cicatrius fibroses i que generen adherències amb afectació neural. Per altra banda, en canvi, en alguns tipus de múscul com és el múscul adductor llarg, en una lesió grau II-III pot no ser necessari el tractament quirúrgic ja que s'ha vist que amb el tractament conservador evolucionen favorablement.
No és el motiu d'aquesta guia, però cal recordar que després d'aquest tipus de cirurgia cal una rehabilitació molt acurada, programada i llarga. S'estima que la tornada a la pràctica esportiva pot tardar, en funció del múscul, des d'alguns mesos fins a un any.
PROTOCOLS DE RECUPERACIÓ ESPECÍFICS DE LES LESIONS MUSCULARS
En aquest apartat exposem de manera exhaustiva els diferents protocols que aconsellem per les lesions musculars més freqüents en el nostre entorn.
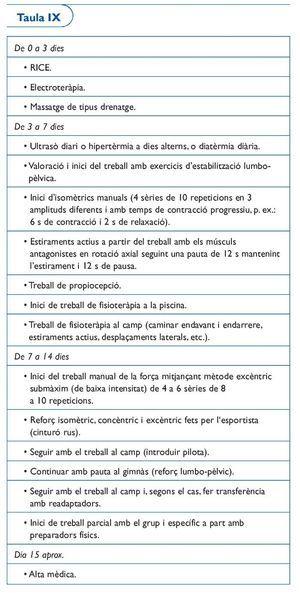
Protocol 1. Lesió grau I de la UMT del múscul bíceps femoral porció proximal (taula IX)
És la lesió que afecta el tendó comú dels músculs isquiotibials, també anomenada en el nostre medi "cremallera alta". Es tracta d'una lesió complexa que es produeix en el múscul bíceps femoral i en relació estreta amb el múscul semitendinòs i que té un pitjor pronòstic -com hem comentat anteriorment- com més llarga és la lesió, quanta més àrea ocupi i quan més a prop estigui de la tuberositat isquiàtica6,7,26. És en aquesta lesió on la regla "tants centímetres de llargada, tantes setmanes de baixa" té evidència empírica i, com hem comentat, certa evidència científica. Així doncs, en el protocol 1 proposem una lesió tipus de grau 1 que pot ser una lesió d'uns 1 a 2 cm de llargada del múscul bíceps femoral, i en el pròxim protocol veurem el protocol a seguir amb una lesió molt més extensa.
En ambdós casos caldrà fer un control evolutiu de la clínica i mitjançant l'ecografia per tal d'anar passant fase i no donar l'alta mèdica precoçment, ja que és una lesió que recidiva amb facilitat.
Protocol 2. Lesió grau II de la UMT del múscul bíceps femoral porció proximal (taula X)
El protocol quan la lesió és de segon grau, amb un pronòstic de recuperació d'unes 6-8 setmanes aproximadament. El protocol que proposem es molt semblant al proposat per varis autors10-12.
Comentari
L'exercici isomètric el fem a partir del tercer dia, i el nombre de sèries, el temps de contracció i el treball al menys amb tres amplituds són de referència, ja que es farà segons el dolor. Aquest treball isomètric i els estiraments actius ajuden a reduir l'edema, que la lesió cicatritzi correctament i que millori la funcionalitat i la capacitat viscoelàstica del múscul. En lesions de musculatura isquiotibial concedirem més importància al treball de reforç excèntric donada la seva etiologia. Algun autor10 proposa a les 4 setmanes realitzar un estudi analític de la força i/o potència muscular per objectivar possibles dèficits de força. Per últim, cal plantejar un treball individualitzat per a cada tipus de jugador en la darrera fase segons les seves característiques.
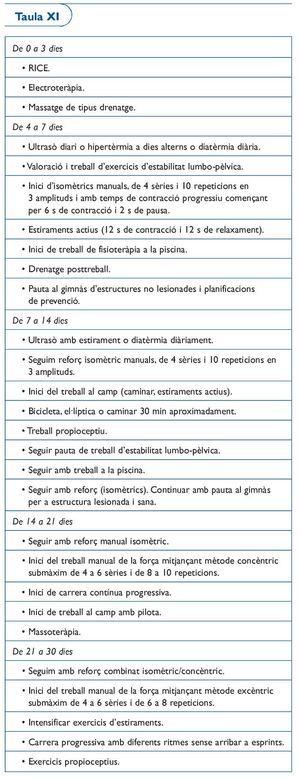
Protocol 3. Lesió grau II de la UMT del múscul bíceps femoral distal (taula XI)
El protocol de recuperació és molt semblant al protocol 2. Aquesta lesió és el que s'anomena en el nostre medi com "cremallera distal", amb un pronòstic de recuperació d'unes 4-6 setmanes aproximadament.
Comentari
En general el pronòstic d'aquest tipus de lesió és millor que la del terç proximal. Moltes vegades queda afectat tant el múscul bíceps femoral porció llarga i curta, que fa aquest efecte de "cremallera" que hem comentat anteriorment. A vegades pot quedar un hematoma miofacial residual que no ha d'alterar la seva tornada a la competició, sempre i quan la seva funcionalitat sigui completa.
Per l'efecte de la doble innervació dels dos caps del bíceps femoral, es interessant tenir en compte que cal treballar amb rotació interna i externa de la cama per tal d'activar selectivament els dos caps.
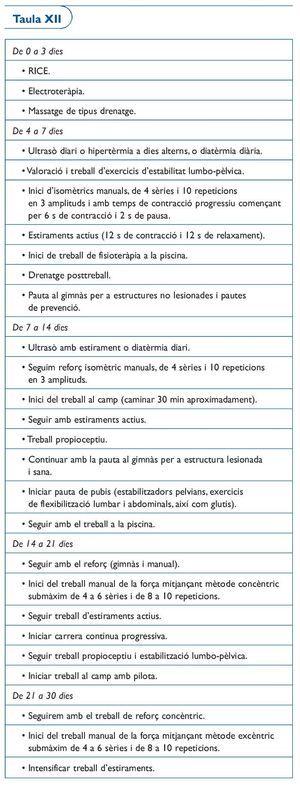
Protocol 4. Lesió grau II de la UMT del múscul adductor mig (taula XII)
És important diferenciar aquest tipus de lesió de la lesió de la unió tendoperiòstica, de característiques cròniques. És un lesió aguda que genera una impotència funcional immediata, la qual normalment crea un hematoma ràpid. Ecogràficament, es veu un defecte laminar per sota de l'expansió aponeuròtica del múscul adductor mig. Té una bona evolució, però si la lesió es àmplia, de més de 3 cm, en el jugador de futbol cal esperar una recuperació d'entre 4 i 6 setmanes.
Comentari
En aquest tipus de lesió serà molt important fer una correcta valoració de l'estabilitat lumbo-pèlvica per la relació tan freqüent amb problemes de pubis i, més concretament, amb l'osteopatia dinàmica de pubis (ODP). Per això cal valorar ecogràficament o mitjançant RM la símfisis pubiana, ja que si aquesta està afectada, pot retardar la tornada als entrenaments amb normalitat. No és infreqüent trobar jugadors que després de patir una lesió d'aquest tipus inicien una pubàlgia que probablement sigui conseqüència de que al deixar d'entrenar es desestabilitza la símfisis i tot l'anell lumbo-pelvià, per tant serà molt important estar atents a aquest fet. Per això serà molt important incidir amb els estiraments actius i evitar una excessiva potenciació del múscul adductor mitjà que provocaria un desequilibri a nivell de la símfisis púbica amb el conseqüent risc de patir una ODP.
Per altra banda, cal recordar que aquest múscul permet fer molts exercicis sense molèsties però que en canvi, com que intervé de forma activa en jugades molt específiques del futbol com el xut, els canvis de direcció, etc., allargarem la fase de readaptació funcional al gest esportiu abans de permetre la tornada a la competició.
Protocol 5. Lesió grau I miofacial del múscul soli (taula XIII)
En aquest tipus de lesió és típica la "punxadeta" sota el panxell de la cama, però el jugador normalment pot continuar fent un treball submàxim, la qual cosa retarda a vegades el diagnòstic definitiu. És important realitzar el diagnòstic diferencial amb totes les lesions anomenades tennis leg. El diagnòstic cal confirmar-lo mitjançant RM més que per ecografia.
Comentari
En aquest tipus de lesió, i des del punt de vista de la fisioteràpia, entenem que és molt important fer un treball progressiu, ampli i llarg dels exercicis isomètrics. Cal assegurar una bona reparació tissular i una absoluta absència de molèsties al efectuar qualsevol moviment o exercici per part del jugador. És molt freqüent la re-lesió.
Cal assegurar una pauta d'exercicis concèntrics i excèntrics diaris, i si bé hi ha una millora clínica important els primes dies, no hem d'accelerar les fases ni la tornada a la competició, ja que el múscul no estarà preparat per fer activitats explosives en plenes garanties fins a les tres setmanes. I recordar que si la lesió és de grau II la tornada a la competició pot allargar-se fins les 6 setmanes.
El treball osteopàtic de la correcta situació i mobilitat de totes les articulacions del peu, el turmell i el genoll, així com la valoració d'un podòleg, poden ajudar (tenir en compte els canvis en el calçat de l'esportista, els canvis de superfície, etc.).
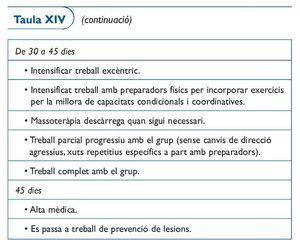
Protocol 6. Lesió grau II del múscul bessó intern (taula XIV)
Aquesta lesió consisteix en la ruptura parcial del cap medial del múscul bessó intern en la seva unió muscultendinosa, i és coneguda popularment com tennis leg. Cal ésser molt prudents amb aquest tipus de lesió, i serà molt important realitzar un seguiment ecogràfic periòdic per tal de controlar la reparació amb una cicatriu laminar o bé si es produeix un hematoma miofacial (o també dit mioaponeuròtic) entre el múscul bessó intern i el múscul soli, ja que si apareix aquest hematoma l'evolució serà més lenta i caldrà allargar els terminis de reincorporació als entrenaments no menys de 8 a 10 setmanes.
Comentari
En aquest tipus de lesió aconsellem, a part del RICE, durant els primers dies un embenat per tal d'evitar el possible hematoma que es produeix entre el múscul bessó intern i el múscul soli51. La presència d'un hematoma interfacial contraindica la hipertèrmia. En els casos que l'evolució no és bona i persisteix un hematoma miofacial indiquem fer un tractament basat en la punció-aspiració del hematoma i en casos difícils pot estar indicada la punció i en el mateix acte introduir plasma ric amb plaquetes tal com hem comentat anteriorment.
Un altre aspecte a tenir en compte amb aquest tipus de lesió és, quan es realitza l'estudi ecogràfic, descartar la trombosis venosa profunda que a vegades s'associa52.
Protocol 7. Lesió grau II del septe intermuscular del múscul recte anterior (taula XV)
Les lesions del múscul recte anterior es classifiquen en lesions del septe intramuscular, de la unió múscul-tendinosa directa i superficial i de la unió múscul-tendinosa profunda. La lesió del septe és la típica lesió del jugador de futbol que pateix durant el xut de la pilota, i té un alt risc de cronificar-se i de recidivar. El pronòstic d'una lesió extensa del septe no hauria de ser menor de 6 setmanes.
Comentari
Les recomanacions més importants són:
Control evolutiu de la lesió mitjançant l'estudi ecogràfic periòdic. Les lesions més proximals i en relació al múscul sartori són de pitjor pronòstic53.
Vigilar el moment d'inici dels exercicis excèntrics. Mentre no tinguem una imatge de formació de teixit connectiu o fibrós no començarem la fase de reforçament amb exercicis excèntrics. Aquests podrien provocar una "fuetada" sobre l'estructura muscular que envolta el septe i provocar una fricció mecànica que no deixa reparar el teixit muscular.
Aquesta acció pot generar una cicatriu "tova" que facilita les recidives.
Igualment cal ser molt prudent a l'hora d'incorporar el treball de camp, els exercicis tipus salts i els xuts repetitius.
És molt útil controlar des del començament la mecànica de xut, els exercicis de frenada al camp.
Com sempre, caldrà fer un treball complementari de reforç i estabilització lumbo-pèlvica i els músculs rotadors del maluc.
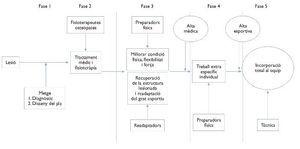
MODEL SEQÜENCIAL DEL TRACTAMENT DE LES LESIONS MUSCULARS (Fig. 1)
Figura 1 Programa de recuperació.
En aquest apartat exposem el nostre model seqüencial del tractament de les lesions musculars. Aquest model és molt important per tal d'entendre com s'incorporen progressivament els diferents professionals dins de la recuperació de cada lesió muscular.
Es important que la lesió muscular d'un jugador sigui controlada i tractada per pocs professionals, però amb equips professionals, on existeix un equip multidisciplinari amb especialitzacions molt concretes; cal, encara més, ser molt rigorosos en la incorporació i la transferència del jugador amb cadascun dels professionals que intervenen.
Normalment el metge d'equip ha de ser el principal gestor, i coordinar els altres professionals com els fisioterapeutes, els preparadors físics i els readaptadors. Els readaptadors són professionals molt característics dels equips de futbol professional que s'han especialitzat en optimitzar al màxim la transferència del jugador "des de la llitera al camp", perquè després els preparadors físics puguin treballar les capacitats condicionals i coordinatives en plenes garanties.
Inicialment, l'equip multidisciplinari realitza de forma consensuada un programa de recuperació tenint en compte els protocols bàsics descrits anteriorment. Normalment es proposa una sèrie de controls valoratius i una data possible d'alta mèdica i esportiva. (Annexem un model de planificació al final d'aquest document.)
El protocol sempre ha de ser individualitzat, i cal comprovar que els objectius de cada fase han estat assolits. D'aquesta manera la percepció del jugador és bona, ja que hi ha una bona coordinació.
Entenem que els conceptes d'alta mèdica i esportiva queden clars, però a la realitat es confonen. Normalment, quan donem l'alta mèdica donem també l'alta esportiva, ja que és el moment en què el jugador passa a treballar amb el grup amb plena normalitat. S'entrena llavors durant uns dies i, si tot va bé, torna a ser apte per jugar partits.
CRITERIS PER DONAR L'ALTA ESPORTIVA
Quan el jugador lesionat ha acabat el procés de rehabilitació i readaptació, començarà a entrenar-se amb l'equip. Caldrà prendre una decisió sobre quan pot tornar a jugar amb plenes garanties de no tornar-se a lesionar. El risc de partir una re-lesió al mateix lloc és molt alta en les lesions musculars (14-16%) durant els següents dos mesos de donat d'alta31.
La decisió normalment es pren seguint criteris d'experiència, tant del jugador com de l'entrenador, del metge i del fisioterapeuta, i amb la realització d'algun test de força, o bé de camp, i alguna prova complementària per la imatge, com una ecografia o una RM.
Tampoc hem trobat a la bibliografia revisada estudis que mostrin una evidència científica clara del fet de seguir determinades estratègies.
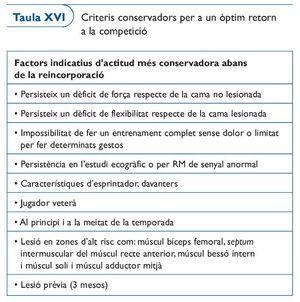
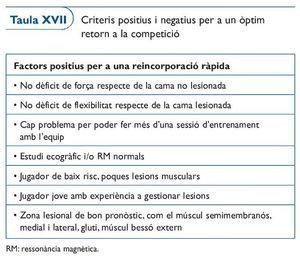
Nosaltres aconsellem seguir, evidentment, l'experiència de tots, però disposem d'uns criteris que poden ser molt útils per tal de prendre la decisió òptima. Els exposem a les taules XVI i XVII, modificades d'Orchard31.
Respecte a la taula XVII caldria puntualitzar algunes coses. El criteri d'imatge com marcador per donar l'alta esportiva, cal matisar-lo i normalment no és determinant. Moltes vegades, i sobretot en lesions miofacials, podem donar l'alta esportiva encara que persisteixin imatges d'hematomes interaponeuròtics.
En canvi sí són de gran importància la força i la flexibilitat. Quan aquestes dues capacitats condicionals estan igual que abans de patir la lesió, podem estar força tranquils. Evidentment, hi ha altres factors que no surten a les taules XVI i XVII i que normalment cal tenir en compte. Són aquells molt difícils d'objectivar però que aporta l'experiència de tots els professionals que estem al voltant del jugador. Els anomenem per tal que cadascú reflexioni i els valori davant de cada situació en què es trobi:
Estat laboral contractual.
Estat psicoemocional: ansietat, hipermotivació, pors.
Situació de vetarà o novell dins l'equip.
Esport, i en aquest sentit intervenen varis factors, des de les característiques del jugador, del propi joc, del gest esportiu, del terreny de joc, etc. Així, per exemple, una lesió del múscul bíceps femoral de segon grau pot tenir una tornada a la competició que pot anar des de 3 setmanes en un jugador de bàsquet fins a 6 setmanes en un futbolista.
I després al final caldrà decidir quan és millor tornar a jugar: partit a casa o fora? Comença a la primera part o a la segona?, etc.
Com a criteris objectivables finals per tal de permetre la incorporació a la pràctica esportiva, nosaltres proposem els següents punts:
Criteris clínics: clínica i exploració física.
Criteris per imatge: l'ecografia.
Criteris funcionals:
- Test de força (estudi isocinètic, muscle lab, etc.).
- Test físic general.
- Test físic específic.
Igualment mai tindrem la certesa del 100% que un jugador no es pot tornar a relesionar, i els riscos cal ponderar-los segons totes les circumstàncies en les que ens trobem.
Com sempre, en el nostre àmbit (esport professional) no podem ser conservadors però sí prudents, i quan més coneixement i experiència tinguem més bé prendrem la decisió final.
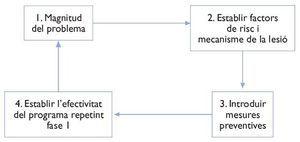
ESTRATÈGIES DE PREVENCIÓ (Fig. 2)
Figura 2 Model casual de prevenció de Van Mechelen54.
Aquests darrers anys s'ha fet un pas qualitatiu en el camp de la prevenció de les lesions esportives en incorporar el mètode científic amb l'objectiu d'avaluar si les diferents estratègies que es realitzen per tal de disminuir la incidència lesional són efectives o no. En aquest sentit, presentem l'esquema de Van Mechelen que sintetitza aquest model54, el primer i més senzill, si bé els investigadors actuals en aquest àmbit tenen en compte molts més factors que caldrà tenir present en un futur55,56.
I queda clar que el primer que cal fer és un bon estudi epidemiològic lesional per conèixer quina és la magnitud real del problema. Després, un cop avaluats els factors de risc més evidents i tenint en compte els mecanismes lesionals de cada lesió, s'ha de dissenyar un protocol de prevenció adient per a cada tipus de lesió. Aquest protocol ha de tenir molt ben definits els objectius i cadascun dels exercicis que cal fer, el temps de durada, el nombre de repeticions per setmana, etc. Un cop dissenyat, cal aplicar-lo a una determinada població i comprovar si és prou sensible i eficaç per tal d'induir canvis positius en la incidència lesional.
Fins a l'actualitat, i si ens centrem en les lesions musculars, hi ha molt pocs treballs científics que demostrin que un determinat protocol preventiu ha estat efectiu i que, per tant, ha ocasionat una disminució estadísticament significativa de les lesions musculars.
Per posar-ne un exemple, encara avui dia no tenim l'evidència científica per poder recomanar els exercicis d'estirament passiu com a mètode estàndard preventiu de les lesions musculars.
En el cas concret de la prevenció de les lesions dels músculs isquiosurals, per exemple, hi ha molt poca recerca basada en l'evidència. Només alguns protocols que combinen determinats tipus d'exercicis d'estiraments per tal de millorar la flexibilitat i alguns protocols amb exercicis de tipus excèntric han demostrat una clara disminució de la incidència de lesions sobre els músculs isquiosurals.
Així doncs, basant-nos en els pocs estudis publicats fins ara, i més tenint en compte la nostra experiència, proposem un protocol per a la prevenció de les lesions musculars més freqüents en el futbol, si bé hem pogut adaptar-lo a altres esports, com el bàsquet, amb bones expectatives pel moment.
No entrarem a parlar de mesures de tipus general com són els aspectes higiènico-dietètics, el tipus d'escalfament, etc., que considerem bàsiques i imprescindibles i que entenem que es realitzen correctament.
El protocol que proposem (fig. 3) es basa en el que coneixem com a programa "F-MARC 11", creat pel centre mèdic d'avaluació i recerca de la FIFA (F-MARC) en cooperació amb un grup d'experts internacionals3. En aquests moments s'estan duent a terme varis estudis longitudinals prospectius en diferents esports per tal de comprovar la seva efectivitat57. Per exemple, Arnason58 ha publicat el 2008 els resultats d'un estudi que, utilitzant part d'aquest programa, troba una menor incidència de lesions dels músculs isquiotibials en futbolistes professionals. És un programa preventiu senzill, atractiu, molt eficaç i que no requereix cap equip especial, sinó tan sols una pilota, i pot fer-se en 15 min. Els objectius principals d'aquest programa d'exercicis són, bàsicament, l'estabilització lumbopelviana, el control neuromuscular, la pliometria i l'agilitat.
Figura 3 Pòster del programa F-MARC de la FIFA.
Aquest programa cal realitzar-lo en cada sessió d'entrenament, després de l'escalfament i els estiraments dels principals grups musculars. És molt important que els exercicis es facin tal com estan dissenyats. Els descrivim a continuació:
1r exercici: aguantar-se sobre l'avantbraç (fig. 4)
Figura 4 Aguantar-se sobre l'avantbraç.
Postura inicial: Ens mantenim en posició ventral i amb la part superior del cos amb els braços en angle recte. Cal posar els peus de forma vertical a terra, tal com indica la foto.
Acció: Aixequem l'abdomen, els malucs i els genolls de forma que tot el cos formi una línia recta, des de les espatlles fins als talons. Els colzes han d'estar en posició vertical, per sota de les espatlles. Contraiem els músculs abdominals i els glutis. Pressionem els omòplats cap a dins. Aixequem la cama dreta uns centímetres de terra i mantenim la posició uns 15 s. Tornem a la posició inicial, ens relaxem i repetim l'exercici amb l'altra cama. Repetim l'exercici 3 cops.
2n exercici: aguantar-se sobre l'avantbraç en posició lateral (fig. 5)
Figura 5 Aguantar-se sobre l'avantbraç en posició lateral.
Postura inicial: Ens posem de costat, mantenint el tronc amb un braç de manera que el colze es trobi en posició vertical a la mateixa alçada que l'espatlla i l'avantbraç en contacte amb el terra. Flexionem el genoll de sota uns 90°.
Acció: Aixequem la cama de dalt i els malucs fins que estiguin a la mateixa alçada de les espatlles, formant una línia recta i paral·lela al terra. Mantenim la posició durant 15 s. Tornem a la posició inicial, ens relaxem i repetim l'exercici 3 cops.
3r exercici: músculs isquiosurals (fig. 6)
Figura 6 Músculs isquiosurals.
Posició inicial: Ens posem de genolls a terra mantenint tot el cos recte. L'espai entre el genolls ha de ser el mateix que l'ample dels malucs. Creuem els braços davant del pit. Un company haurà d'agafar fort els turmells per darrere contra el terra amb les dues mans.
Acció: Ens inclinem lleugerament cap endavant amb el tronc recte i els malucs en posició vertical. Les cames, els malucs i el tronc formen un sol bloc. Mantenim questa posició recta del cos tant de temps com puguem mentre ens deixem caure cap endavant fins que ens parem amb les mans. Repetim l'exercici 5 cops.
4t exercici: esquí de fons (fig. 7)
Figura 7 Esquí de fons.
Posició inicial: Ens mantenim dempeus en una sola cama, la dreta, i relaxem l'altra sense recolzar-la a terra. Flexionem el genoll i els malucs lleugerament de forma que el tronc s'inclini cap endavant. Si ho mirem des de davant, el maluc, el genoll i el peu de la cama recolzada han d'estar en línia recta.
Acció: Efectuem genuflexions amb la cama recolzada, balancejant al mateix temps els braços de forma alternada. Flexionem el genoll al màxim. Cal distribuir el pes en tota la planta del peu. Mentre la cama està en extensió no hem de mantenir el genoll rígid. La pelvis i el tronc hauran d'estar en equilibri i lleugerament inclinats cap endavant. Ho repetim 15 cops.
5è exercici: recolzament sobre una cama amb llançament (fig. 8)
Figura 8 Recolzament en una cama fent "vuits".
Posició inicial: Ens situem cara a cara amb un company a una distància de 3 m aproximadament, ambdós recolzats sobre la cama dreta. Els genolls i els malucs estaran lleugerament flexionats. Mantenim el pes del cos sobre el centre del peu. Si ho mirem des de davant, el maluc, el genoll i el peu de la cama recolzada han de formar una línia recta.
Acció: Llancem la pilota cap endavant i cap enrere. Si estem recolzats sobre la cama dreta, llancem la pilota amb el braç esquerre, i a l'inrevés. Atrapem la pilota amb les dues mans i la tornem amb una de sola. Com més de pressa passem la pilota més efectiu serà l'exercici. El repetim 10 cops amb cada cama.
6è exercici: recolzament en una cama i flexió del tronc (fig. 9)
Figura 9 Recolzament en una cama i flexió del tronc.
Posició inicial: Igual que a l'exercici 5, ens posem cara a cara amb un company a 3 m de distància, ambdós sobre la cama dreta.
Acció: Igual que a l'exercici 5, llancem la pilota cap endavant i cap enrere, però abans de tornar-la toquem el terra amb la pilota sense fer força. Ho repetim 10 cops amb cada cama.
7è exercici: recolzament en una cama fent "vuits" (fig. 10)
Figura 10 Recolzament sobre una cama amb llançament.
Posició inicial: Igual que a l'exercici 5, ens posem cara a cara amb un company a 3 m de distància, ambdós sobre la cama dreta.
Acció: Igual que a l'exercici 5, llancem la pilota cap endavant i cap enrere, però abans de tornar-la a passar fem "vuits" entre les cames, primer al voltant de la cama recolzada, inclinant el tronc cap endavant, i després al voltant de la cama d'impulsió, mantenint-nos el més rígids possible. El repetim 10 cops amb cada cama.
8è exercici: Salt amb les dues cames (fig. 11)
Figura 11 Salt amb les dues cames.
Posició inicial: Ens parem, tenint en compte que la separació entre els genolls i la part inferior de les cames ha de ser la mateixa que l'amplada dels malucs, a aproximadament 20 cm al costat d'una línia. Flexionem lleugerament els genolls i els malucs de forma que el tronc s'inclini una mica cap endavant. Si s'observa des de davant, el maluc, el genoll i el peu de la cama de recolzament han de formar una línia recta. Els braços han d'estar lleugerament flexionats i a prop dels cos.
Acció: Saltem amb les dues cames juntes, lateralment, per sobre de la línia i tornem al lloc d'origen tant rígids com sigui possible. Aterrem suament sobre les puntes del dits dels peus amb els genolls lleugerament flexionats. Ho repetim 10 cops.
9è exercici: salt en zig-zag (fig. 12)
Figura 12 Salt en zig-zag.
Posició inicial: Ens mantenim dempeus al començament del trajecte en zig-zag (6 marques a una distància de 10 × 20 m), amb les cames separades a la mateixa distància de l'ample dels malucs. Flexionem els genolls i els malucs de forma que el tronc estigui inclinat cap endavant durant l'exercici. Una espatlla ha d'estar en la mateixa direcció del moviment.
Acció: Zigzaguegem de costat fins a la propera marca, girem de manera que l'espatlla estigui en la direcció de la marca següent i complementem el trajecte en zig-zag amb la major celeritat possible. Saltem i aterrem sempre sobre els dits del peu. Repetim 2 cops tot el trajecte.
10è exercici: Salts llargs i alts (fig. 13)
Figura 13 Salts llargs i alts.
Posició inicial: Ens mantenim dempeus sobre la cama d'impuls amb el tronc rígid. El braç del mateix costat de la cama d'impulsió ha d'estar davant del cos. Si s'observa de front, el maluc, el genoll i el peu de la cama de recolzament han de formar una línia recta.
Acció: Saltem tan amunt com sigui possible amb la cama d'impuls i aixequem també al màxim el genoll de la cama posterior, flexionant alhora el braç contrari i passant-lo al davant del cos. Amb el genoll lleugerament flexionat, aterrem suaument sobre la part anterior del peu. Recorrem dos cops aquest trajecte d'aproximadament 30 m.
Al final de cada cita figura una lletra majúscula (A, B, C, D) que indica el nivell de recomanació en funció del nivell d'evidència científica. Els criteris s'estableixen en la taula XVIII.