Las lesiones agudas de los isquiotibiales son las más frecuentes en el fútbol profesional y la porción larga del bíceps (PLBF) es el músculo más afectado, siendo las localizaciones proximales las más habituales con importantes características clínicas, como el tiempo de baja y el riesgo de relesión. Se presentan dos casos clínicos de lesiones proximales de PLBF: una lesión miotendinosa típica y una menos frecuente que afecta al tendón libre de PLBF. Las lesiones de la unión miotendinosa localizadas en los isquiotibiales pueden tratarse de manera conservadora, aunque las lesiones de los futbolistas profesionales, cuando la cantidad de tejido conectivo afectado es grande (tendón libre), deben ser tratadas quirúrgicamente.
Acute hamstring injury is the most common muscle damage in professional footballers and long head biceps femoris (LHBF) is the most commonly affected muscle with proximal locations being most prevalent with important clinical features such as time of recovery and risk of re-injury. Two clinical reports of proximal LHBF injuries are presented: a typical miotendinosus junction (MTJ) injury and a less common injury affecting the free-tendon of LHBF. MTJ injuries located in hamstrings can be treated conservatively but in professional football players, when the amount of connective tissue involved is great (free-tendon) injuries have to be treated surgically.
Introducción
La lesión aguda de los isquiotibiales es el daño muscular más común en los futbolistas profesionales y representa alrededor del 12% de todas las lesiones1-2. La porción larga del bíceps femoral (PLBF) es el músculo más comúnmente afectado, siendo las localizaciones proximales las más prevalentes, con características clínicas importantes, como el tiempo de recuperación y el riesgo de relesión3. Además, a pesar de la implementación de ejercicios preventivos y medidas para reducir la incidencia, las lesiones relacionadas con el entrenamiento de los isquiotibiales aumentan un 4% cada año y alrededor del 1,5% en los partidos de fútbol profesional masculino4. Las pruebas de resonancia magnética (RM) con una intensidad de campo de por lo menos 1,5 T y secuencias ponderadas en T2 con técnicas de saturación grasa y/o Short Tau Inversion Recovery (STIR) pueden ser útiles para verificar el diagnóstico y pronosticar el tiempo de baja5.
Se presentan dos casos clínicos de lesiones proximales de PLBF: una lesión típica de la unión miotendinosa (UMT) y una lesión menos común que afecta al tendón libre de PLBF. Se expone y discute una comparación entre aspectos clínicos, características de la resonancia magnética y diferencias en el seguimiento.
Casos clínicos
Caso 1
Un jugador de fútbol profesional de diecinueve años sufrió un dolor repentino en la región posterior superior del muslo al esprintar y fue incapaz de jugar. Los signos clínicos mostraron una tirantez aguda de los isquiotibiales (palpación dolorosa, rango de movimiento limitado [ROM], disminución de la fuerza, estiramiento doloroso y dificultad para caminar normalmente). Se realizó RM 24 horas después del traumatismo con un escáner 3-T (Titan Vantage, Toshiba). La lesión de PLBF y sus características se describen en las figuras 1 y 2. El diagnóstico final fue una lesión proximal en la UMT de PLBF localizada a 10 cm de la tuberosidad isquial y a 6 cm desde el inicio de la UMT. El tiempo de baja previsto fue de 7-8 semanas. El tratamiento de recuperación consistió básicamente en 3 fases: medidas de fisioterapia, entrenamiento de fuerza y neuromuscular en el gimnasio y entrenamiento individual específico de fútbol en el campo.
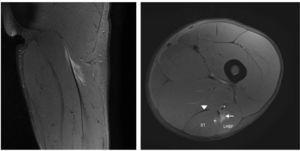
Figura 1 Las imágenes coronal y axial en T2 con saturación grasa del isquiotibial izquierdo muestran rotura parcial de fibras en la UMT proximal de PLBF representadas por un área de alta intensidad de señal adyacente a la UMT (flecha). Se observa también rotura de algunas fibras del semitendinoso (+). Vientre muscular semitendinoso (ST), porción proximal del bíceps femoral largo (long head biceps femoris [LHBF]), tendón semimembranoso (punta de flecha) y nervio ciático (*). En el corte coronal se observa edema muscular de patrón en pluma de ave.
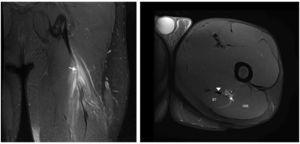
Figura 2 Las imágenes coronal y axial en T2 con saturación grasa del isquiotibilal izquierdo muestran cambios de espesor e intensidad de la señal del tendón libre (flecha), contornos borrosos y discontinuidad ampliada hasta UMT proximal. Existe retracción distal leve de UMT proximal. Vientre del músculo semitendinoso (ST), glúteo mayor (GM), tendón semimembranoso (punta de flecha) y nervio ciático (*).
Caso 2
Un jugador de fútbol profesional de dieciocho años sufrió el mismo tipo de dolor en las mismas circunstancias. Los signos clínicos eran exactamente similares a los del caso de los isquiotibiales agudos descrito, pero la prueba de RM mostró imágenes diferentes (figs. 3 y 4) porque la lesión estaba localizada en el tendón libre del bíceps femoral. La longitud del tendón libre fue 8,5 cm y la lesión fue localizada a 6,5 cm de la tuberosidad isquiática. Debido al largo período de recuperación y a un alto índice de relesión, debía considerarse el tratamiento quirúrgico. Por tanto, se realizó la escisión del tejido cicatricial, incluyendo la parte rasgada del tendón y la sutura sin tensión del remanente del vientre del bíceps femoral al semitendinoso adyacente, con el fin de proporcionar tensión al tendón y refuerzo con anclaje en la tuberosidad isquiática (figs. 3 y 4).
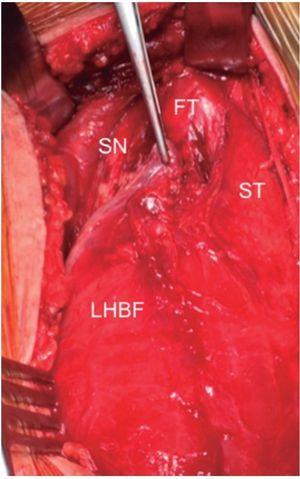
Figura 3 Vista intraoperatoria. Tendón libre (FT), nervio ciático (SN), semitendinoso (ST) y porción larga del bíceps femoral (LHBF).
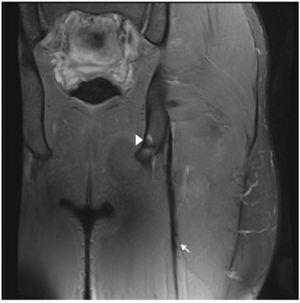
Figura 4 La imagen coronal en T2 con saturación grasa de los isquiotibiales izquierdos durante el seguimiento posquirúrgico muestra el anclaje metálico en la tuberosidad isquiática (punta de flecha) y suturas peritendinosas representadas por artefactos peritendinosos de susceptibilidad magnética (flecha).
Discusión
Las lesiones más frecuentes de los jugadores de fútbol son las de los isquiotibiales situadas en la UMT proximal3. En los dos casos presentados del músculo lesionado, el mecanismo de la lesión, la sintomatología inicial, así como la exploración física, fueron los mismos. Sin embargo, en el segundo caso la mayoría del tejido conectivo afectado fue principalmente tendinoso y los síntomas desaparecieron en unos días, debido a la mala vascularización e inervación del tendón.
La incorporación de las unidades de RM 3T nos permite visualizar lesiones tendinosas más pequeñas que otros métodos. Por ejemplo, minúsculas lesiones longitudinales y transversales split, que causan una pérdida de tensión y retracción del vientre muscular6.
La cicatrización completa del tendón es más lenta, difícil y de muy baja calidad. Por tanto, la cicatrización muscular y la presencia de rotura parcial del tendón estarían asociadas a tiempos de recuperación mucho más largos y a un alto riesgo de relesión7. En esta situación, el tratamiento no quirúrgico causa una reducción de la satisfacción del paciente, con tasas significativamente más bajas de vuelta al nivel de prelesión del deporte y menor fuerza muscular de los isquiotibiales8.
Por consiguiente, la cirugía reconstructiva de los jugadores profesionales debe ser el patrón oro, a pesar de que los síntomas desaparezcan rápidamente y el jugador no acepte que se le sugiera que la cirugía es el tratamiento apropiado. La cirugía debería ser realizada dentro de las primeras dos semanas de la lesión9, debido a que la intervención quirúrgica aguda mejoraría significativamente la satisfacción del paciente, el alivio del dolor, la fuerza/resistencia y una mayor tasa de retorno al nivel anterior a la lesión deportiva. La recuperación posterior se asocia a un mayor riesgo y a mayores complicaciones y relesiones8,10.
En pacientes de deporte recreativo, la reparación o reconstrucción posterior podría considerarse como deseable con el retorno de un 87% a las actividades de la vida diaria. En el caso de jugadores profesionales que necesiten volver al mismo nivel de rendimiento se recomienda encarecidamente una recuperación intensa11,12.
Recomendamos un vendaje elástico durante una o dos semanas después de la operación sin inmovilización, yesos u órtesis. En el postoperatorio de dos a cuatro semanas, solo se permite la flexión de cadera y la extensión de rodilla. Se permiten ejercicios de carga, con poco peso y progresión gradual hasta completar el peso, hacia el final de las seis semanas. Después de tres o cuatro semanas se introduce el entrenamiento suave de piscina, y de cuatro a seis semanas más tarde, el ciclismo. El rango de movimiento de los isquiotibiales comienza durante esta fase, pero los ejercicios de estiramiento deben evitarse durante las primeras cuatro semanas. Se recomienda carrera progresiva y un entrenamiento muscular más activo, de dos a cuatro meses después de la operación, en función del progreso del paciente. El tiempo de baja previsto en estos casos es de 4-5 meses.
En resumen, requieren cirugía las lesiones que afectan al tendón libre o a la mayoría de UMT (las del tendón libre largo, más que las del tendón libre corto). Por otra parte, en las lesiones que afectan a la UMT alejadas del tendón, con una pequeña parte del tejido conectivo implicado, tiene que considerarse como primera opción el tratamiento conservador.
Recibido el 12 de abril de 2017;
aceptado el 2 de mayo de 2017
* Autor para correspondencia.
Correo electrónico:xavier.yanguas@fcbarcelona.cat (J. Yanguas)