INTRODUCCIÓN
Las lesiones musculares son muy frecuentes en el mundo del deporte, especialmente en el fútbol. Los estudios epidemiológicos más recientes muestran que las lesiones musculares suponen más del 30% de todas las lesiones (1,8-2,2/1.000 h de exposición), lo que representa que un equipo profesional de fútbol padece una mediana de 12 lesiones musculares por temporada que equivalen a más de 300 días de baja deportiva1-4.
En otros deportes profesionales, como el baloncesto y el balonmano, la incidencia también es alta, aunque no llega a los valores obtenidos en el fútbol.
A pesar de su alta frecuencia y del interés por buscar soluciones, existe poca evidencia científica en aspectos tan importantes como son la prevención y el tratamiento. Algunos puntos débiles los resaltamos a continuación:
El diagnóstico de las lesiones musculares se basa en la clínica, fundamentalmente en la sintomatología y especialmente en la anamnesis del mecanismo lesional, y en la exploración física. Los estudios de imagen mediante la ecografía musculoesquelética y la resonancia magnética (RM) son complementarios, a pesar de que cada vez pueden ser más útiles a la hora de confirmar un diagnóstico y sobre todo emitir un pronóstico5-7. No se dispone de un marcador bioquímico lo bastante específico que ayude al diagnóstico de gravedad y al pronóstico definitivo de cada una de las diferentes lesiones musculares8,9.
La pauta de tratamiento de las lesiones musculares no sigue un modelo único, a pesar de que no se han modificado mucho las diferentes alternativas10-12. Últimamente, se han abierto nuevas expectativas gracias a la investigación en el ámbito de la reparación y de la regeneración biológica13-15.
Determinados programas de prevención primaria y secundaria pueden disminuir la incidencia de padecer lesiones musculares, pero la evidencia científica aún es limitada y sólo se ha podido comprobar en determinados grupos de deportistas16-20.
El objetivo de este documento es protocolizar las actitudes diagnósticas, terapéuticas y preventivas que se deben tomar ante las diferentes lesiones musculares que padecen los deportistas del FC Barcelona. No pretende ser una revisión exhaustiva de la patología muscular en el deporte sino un documento de trabajo claro, práctico y completo. Los protocolos se basan en el conocimiento actual y en la experiencia de los últimos años en el trabajo diario con este tipo de lesiones.
CLASIFICACIÓN DE LAS LESIONES MUSCULARES
Las lesiones musculares se clasifican, según el mecanismo lesional, de forma clásica en extrínsecas (o directas) o intrínsecas (o indirectas).
Las lesiones extrínsecas, por contusión con el oponente o con un objeto, se clasifican según la gravedad en leves o benignas (grado I), moderadas (grado II) o graves (grado III). Pueden coexistir con laceración o no.
Las lesiones intrínsecas, por estiramiento, se producen por la aplicación de una fuerza tensional superior a la resistencia del tejido, cuando éste está en contracción activa (contracción excéntrica). La fuerza y la velocidad con que se aplica la tensión son variables que modifican las propiedades viscoelásticas del tejido, cambiando la susceptibilidad a la rotura. También pueden influir la fatiga local y la temperatura tisular. El jugador nota un dolor repentino, en forma de tirón o de pinchazo, y se relaciona normalmente con un sprint, un cambio de ritmo o un chut. La clasificación de las lesiones intrínsecas es más compleja.
Siguiendo los conceptos más actuales proponemos las siguientes tablas de clasificación de las lesiones musculares (tablas I y II) según diferentes criterios21,22.
Respecto al pronóstico, los días de baja son orientativos, varían en función del músculo lesionado, de su topografía y de la demanda que posteriormente se haga.
Tanto la ecografía musculoesquelética como la RM permiten obtener información exacta de la lesión muscular en relación con el tejido conectivo afectado. Si bien casi la totalidad de las lesiones se asientan sobre la unión mioconectiva, según el tipo de afectación miotendinosa o interaponeurótica, así como la extensión topográfica de cada tipo de lesión, el pronóstico puede variar y, por tanto, se deberá tener en cuenta para dar el alta deportiva para la vuelta a la competición. En este sentido varios estudios empiezan a dar evidencia clara de esta cuestión, y lo que parece claro es que cuando más afectado esté el componente conectivo y el área de la lesión, peor será el pronóstico5-7.
Una buena historia clínica y exploración física, conjuntamente con las clasificaciones propuestas anteriormente, tienen que permitir llegar a un diagnóstico. Con el fin de poder clarificar mejor proponemos seguir la pauta siguiente para etiquetar cada una de las lesiones musculares: primero damos el nombre del tipo de lesión muscular según criterios clínico-anatomopatológicos; después el primer apellido, que expresa la localización concreta donde se asienta la lesión y, concretamente, si tiene o no relación con el componente conectivo, y finalmente, el segundo apellido, que detalla el grupo muscular afectado en concreto.
Nombre: Rotura muscular grado II
Primer apellido: de la unión musculotendinosa proximal
Segundo apellido: del bíceps femoral
ESTUDIOS EPIDEMIOLÓGICOS
Durante un período de cuatro temporadas (2003-2007) hemos estudiado la incidencia lesional del primer equipo de fútbol mediante la metodología que diferentes grupos de expertos internacionales han consensuado y que el comité médico de la UEFA controla y tutela para los diferentes equipos que juegan la Champions League23,24. Es un estudio prospectivo que controla todas les lesiones que se producen y las horas de entrenamiento y de competición para conocer el riesgo de padecer los diferentes tipos de lesiones.
El cálculo del riesgo lesional se hace mediante la fórmula siguiente:
Número de lesiones/Horas de exposición al entrenamiento y/o competición por 1.000 h
Hoy se considera el patrón universal que permite comparar equipos, clubs, deportes, etc.
El riesgo de padecer cualquier lesión en el fútbol profesional es de 6 a 9 lesiones por 1.000 h de exposición, lo que explica que este riesgo laboral representaría, en una empresa de 25 trabajadores, que cada mes hubiera 9 trabajadores de baja laboral. El riesgo de lesionarse durante la competición es de 4 a 6 veces más frecuente que durante los entrenamientos1,2.
En la tabla III se presenta la descripción de diferentes parámetros sobre incidencia lesional, respecto a las lesiones musculares del primer equipo de fútbol del FC Barcelona durante cuatro temporadas. Son datos revisados por el comité médico de la UEFA y que se publican por primera vez en este documento.
Según las referencias de la literatura, se calcula que un equipo profesional de 25 jugadores padecerá una mediana de 40-45 lesiones por temporada, de las cuales entre 16 y 20 serán poco importantes (tiempos de baja de menos de una semana); entre 16 y 20 serán moderadas (entre 1 y 4 semanas), y entre 8 y 10 serán graves (más de un mes de baja). En las lesiones musculares, que suponen el 30-40% de todas las lesiones, el riesgo lesional es de casi 2 por 1.000 h de exposición, y cada equipo puede padecer entre 10 y 14 lesiones musculares por temporada.
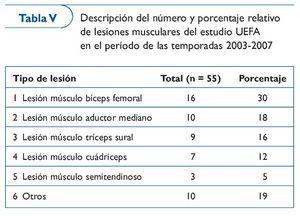
En las tablas IV y V presentamos los datos sobre la incidencia lesional general del estudio que la UEFA ha realizado con la mayoría de los equipos de la Champions League durante un período de cuatro temporadas (2003-2006). Como puede verse, la lesión más frecuente es la muscular y, más concretamente, las lesiones de los músculos isquiosurales, entre los que el músculo bíceps femoral es el más afectado.
Estos datos son importantes porque definen muy bien cuáles son las principales lesiones que se dan en el fútbol profesional y, por tanto, hacia dónde se deben dirigir los esfuerzos para planificar estrategias preventivas. Lo que es mensurable es más susceptible de mejora. La recogida de estos y de próximos datos nos ofrecerá los resultados de las medidas preventivas adoptadas en la reducción del número de las lesiones.
DIAGNÓSTICO
El diagnóstico de las lesiones musculares es principalmente clínico, es decir, basado en la historia clínica y en la exploración física.
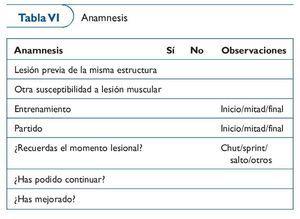
En la anamnesis (tabla VI) es necesario:
Recoger los antecedentes locales y generales. ¿Lesiones similares padecidas anteriormente? ¿Se conoce una susceptibilidad a padecer lesiones? ¿Qué antecedentes farmacológicos tiene?...
Describir el momento lesional. ¿Cuál ha sido el mecanismo? ¿Durante qué carga de trabajo, entrenamiento o competición? ¿Ha sido en el inicio, a media sesión o al final de ésta?
Recoger la evolución inmediata. ¿Ha podido seguir la sesión de trabajo o ha tenido que abandonar? ¿Como evoluciona el dolor?
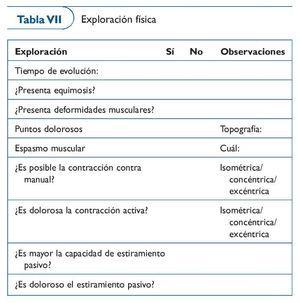
En la exploración física (tabla VII) se tiene que hacer:
Inspección. ¿Presenta equimosis o deformidades del perfil de las masas musculares?
Palpación. Buscar puntos dolorosos o espasmos de la musculatura.
Solicitar la contracción activa del músculo afectado, primero con el músculo con estiramiento, más sensible en lesiones leves, y después contra resistencia manual. ¿Es posible? ¿Es dolorosa? ¿En qué tipo de contracción (concéntrica, isométrica o excéntrica)?
Valorar la flexibilidad analítica del músculo. Si existe o no dolor al estiramiento pasivo.
Ya hemos dicho que las pruebas complementarias como la ecografía musculoesquelética y la RM facilitan mucho la tarea de conocer lo más pronto posible el grado de lesión y, sobre todo, el pronóstico de los días de baja. La RM tiene mucha sensibilidad y es precisa al identificar la estructura afectada; por otra parte, la ecografía musculoesquelética es un estudio dinámico que complementa la exploración clínica, permite los seguimientos evolutivos, la evacuación guiada de cavidades y se complementa con la ecopalpación dolorosa de un músculo determinado, ya identificado en la ecografía; es de gran ayuda de cara al diagnóstico topográfico.
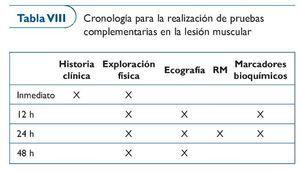
En la tabla VIII se expone de forma cronológica qué momento es el más adecuado para realizar las diferentes pruebas complementarias, que serán más o menos extensas en función del criterio del médico y de la disponibilidad de recursos.
¿Qué fases seguimos una vez se haya producido una lesión muscular?
Inmediatamente. Una vez producida la lesión, mediante una encuesta dirigida al jugador (¿qué has notado?, ¿cuándo?, ¿cómo?, ¿dónde?, ¿qué has hecho?) y con una exploración física estructurada (inspección, palpación, qué movimientos producen dolor, pasivos y activos) podremos hacer una primera orientación diagnóstica. Cuando la lesión no es una rotura importante el diagnóstico precoz no es fácil. Es importante y necesario saber y esperar unas horas para ver su evolución, así como realizar las pruebas complementarias adecuadas.
A las 12 h. El estudio ecográfico en esta fase inicial no permite tampoco hacer un diagnóstico de certeza en lesiones musculares leves, pero sí a partir de lesiones de grado II. Sólo personal muy especializado y entrenado en el estudio ecográfico es capaz de efectuar un diagnóstico de certeza del grado de lesión. Así pues, a las 12 h tan sólo podríamos hacer un diagnóstico de certeza en las lesiones de grado II o superior.
Si la lesión es muy leve y no tenemos claro si es de grado 0 o I, la determinación en suero de la proteína miosina nos permite hacer un diagnóstico precoz de lesión grado I. Esta proteína contráctil intramuscular tiene un peso molecular muy grande y no tiene por qué estar presente en la sangre. Su presencia determina lesión fibrilar clara. Para estudios de cinética parece ser que entre las 12 y las 24 h es el momento más óptimo para determinarla. No es una prueba que pueda pedirse rutinariamente y su evidencia se basa en la experiencia de este grupo de trabajo que recientemente ha publicado un primer estudio que creemos puede ser de gran interés, y en el futuro abre una nueva herramienta para caracterizar mejor las lesiones musculares25.
A las 24 h. Es el momento más consensuado por especialistas en RM para establecer un diagnóstico y un pronóstico muy adecuados. Como siempre, se requiere también que el personal que interprete la RM tenga una amplia experiencia en este tipo de lesiones. Actualmente, sobre todo en las lesiones de los músculos isquiotibiales, y concretamente la lesión de la unión musculotendinosa proximal del músculo bíceps femoral, se ha postulado que la longitud total de la lesión, la relación entre la tuberosidad isquiática y el inicio proximal de la lesión, y el área total afectada, son factores pronósticos del tiempo necesario para la vuelta a la competición y del riesgo de relesión7,26.
A las 48 h. Es el momento óptimo para establecer un diagnóstico y un pronóstico más adecuados con el estudio ecográfico.
Últimamente se ha propuesto una técnica de evaluación del "tono muscular" denominada tensiomiografía27. Si bien hasta ahora hay poca evidencia científica de esta metodología, quizás en un futuro será interesante para monitorizar la recuperación funcional del músculo y ser un complemento para el control evolutivo de la lesión muscular conjuntamente con la ecografía musculoesquelética.
TRATAMIENTO
El principio básico al que más autores dan soporte es que las lesiones musculares tienen que tener una movilización y funcionalidad precoz, sobre todo a partir del tercer día, ya que se ha comprobado que de esta forma:
Aumenta más rápidamente la vascularización del tejido muscular comprometido.
Aumenta la regeneración de las fibras musculares.
Mejora la fase final reparativa, evitando cicatrices fibrosas.
Se recuperan más rápidamente las características viscoelásticas y contráctiles del músculo, en definitiva, la funcionalidad global del músculo28-31.
Tan sólo respecto de la primera fase del tratamiento de las lesiones musculares, entre el primer y el quinto día de la lesión, hay un consenso internacional gracias a los pocos ensayos clínicos que han podido demostrar un cierto grado de evidencia científica10-15. Después hay una gran disparidad de criterios y de propuestas según diferentes autores y escuelas.
En esta guía daremos cuenta del tratamiento inmediato estándar de las lesiones musculares. Seguidamente, explicaremos qué otras alternativas se han propuesto y, finalmente, presentaremos los protocolos específicos para distintas lesiones musculares que estamos llevando a cabo en el FC Barcelona, basados en la experiencia de nuestros profesionales y en la experiencia de diversos autores.
Primera fase: el tratamiento inmediato poslesión
Consiste en el denominado RICE, que en inglés significa:
Rest: reposo deportivo
Ice: hielo
Compression: compresión
Elevation: elevación
Es el tratamiento más consensuado durante los primeros tres días32-34. La inmovilización en la primera fase puede prevenir futuras retracciones de la rotura y hacer más pequeño el hematoma. Se ha demostrado que también el uso de la crioterapia hace significativamente más pequeño el hematoma, disminuye la inflamación y acelera la reparación. La compresión, aunque disminuye el flujo sanguíneo intramuscular, parece que tiene un efecto antiinflamatorio muy potente. Lo más interesante es que hay que combinar la compresión y la crioterapia repitiendo intervalos de 15 a 20 min de duración cada 3 o 4 h aproximadamente. En este punto hay que matizar:
Que este tiempo puede ser superior dependiendo de la masa muscular del músculo implicado; por ejemplo, un músculo cuádriceps de un adulto puede requerir hasta 30 a 40 min.
Que en lesiones musculares por contusión directa ("bocadillo") el gel lo pondremos en posición "de estiramiento soportable".
Que hay que tener mucho cuidado con la aplicación de la crioterapia, con respecto a los intervalos propuestos, y controlar la susceptibilidad individual, para evitar lesiones cutáneas.
Segunda fase: del tercer al quinto día
Activación muscular. Es muy importante la movilización precoz y progresiva. Si la primera fase se ha pasado correctamente y sin complicaciones, hay que empezar a hacer los ejercicios siguientes gradualmente, teniendo en cuenta el grado de tolerancia al dolor:
- Ejercicios isométricos. De forma progresiva y teniendo en cuenta que tienen que ser de intensidad máxima hasta llegar a la aparición de dolor. El dolor que buscamos es la molestia soportable y se considera óptima entre un 5-10% de la escala visual analógica (EVA). También será importante usar progresivamente diferentes amplitudes y realizarlos en diferentes posiciones y ángulos. El protocolo que proponemos con esta guía es realizar los ejercicios isométricos en 3 amplitudes diferentes y con una pauta de tiempo que se puede empezar con 6 s de contracción y 2 s de relajación.
Trabajo complementario. En esta fase hay que tener muy en cuenta varias cosas:
- Trabajo sobre la estabilización y movilización de la cintura lumbopelviana. Es el que cada vez más se define como programas de ejercicios dirigidos a mejorar el core estability con tal de mejorar y prevenir las lesiones musculares del aparato locomotor35-37.
- Terapia física. Este apartado ha sido siempre motivo de controversia. Se utiliza en todo el mundo pero en cambio no hay -o hay muy poca- evidencia científica. La terapia física más utilizada es:
a) Electroterapia de efecto analgésico y descontracturante para favorecer la refuncionalización muscular.
b) Temperatura: ultrasonido (se aconseja hacerlo con estiramiento sin pasar el punto de dolor), hipertermia (hay que tener en cuenta la profundidad de la lesión y por lo tanto es muy importante el estudio ecográfico previo) o diatermia. Actualmente la terapia física que estamos aconsejando y proponiendo es la diatermia, y en la próxima versión esperamos tener un protocolo que haya demostrado su evidencia científica y clínica.
- Estiramientos. El estiramiento del músculo en esta fase tiene que ser sin dolor, siguiendo la premisa de molestia soportable. Aconsejamos iniciar con pautas de 12 s de estiramiento y 12 s de reposo. El estiramiento de menos riesgo y aconsejable es el estiramiento activo por el método de la contracción activa de los músculos antagonistas en rotación axial, para estirar el músculo lesionado y mejorarle las condiciones viscoelásticas y disminuir el riesgo de padecer cicatrices fibrosas y re-lesiones.
- Mantenimiento cardiovascular. Es otro aspecto importante para mejorar la recuperación muscular, e implica:
a) Seguir trabajando sobre la estructura no lesionada. Se pueden utilizar diferentes tipos de ejercicios ya sea con piscina, bicicleta estática, según lo permita el músculo lesionado.
b) Respecto a la estructura propiamente lesionada, siempre que respetemos el principio de llegar al dolor o molestia tolerable, se puede permitir caminar a partir del tercer día durante 30 min e ir aumentando 10 min diarios hasta que pueda incorporarse a la carrera en la siguiente fase.
Aquí queremos hacer un comentario respecto a que últimamente está de moda la utilización del kinesiotape (vendaje neuromuscular) con la idea de disminuir la tensión muscular por su efecto sobre las fascias y tener un efecto analgésico. Esta técnica necesita estudios rigurosos que puedan comprobar su efectividad.
A partir del cuarto-quinto día hay que volver a hacer una valoración clínica y radiológica (ecografía musculoesquelética) para evaluar el defecto muscular y si hay o no un hematoma intramuscular, que normalmente es el tiempo que tarda en organizarse. La presencia de un hematoma puede hacer recomendable realizar una punción de aspiración mediante control ecográfico, mantener dos días la compresión y empezar de nuevo el protocolo de la fase 2.
A partir del séptimo día aproximadamente, como hemos explicado, no encontramos un tratamiento estándar consensuado y cada grupo o autor va incorporando progresivamente más intensidad y complexidad a los ejercicios tanto de incremento de la carrera continua y los de estiramientos, como de fortalecimiento muscular (isométrico, concéntrico y excéntrico). Nosotros proponemos en esta guía que a partir de que el deportista pueda caminar 1 h con "molestia soportable" ya puede pasar a realizar un trabajo de carrera continua; inicialmente se aconseja un ritmo submáximo a 8-10 km/h, que es justo la fase superior a caminar rápido. El "dolor" volverá a ser el marcador que utilizaremos para ir pasando de fase.
En el próximo capítulo de esta guía detallaremos los diferentes programas de recuperación de determinadas lesiones musculares desde el primer día hasta a la vuelta a la competición.
OTROS TRATAMIENTOS
Medicación
En el instante en que se produce una lesión muscular se pone en marcha una secuencia de fases que consisten en la degeneración, la inflamación, la regeneración miofibrilar y, por último, la formación de tejido fibroso15,34.
La utilización de analgésicos o antiinflamatorios durante las primeras horas ha sido tema de debate, ya que su uso iría a favor de disminuir la fase inflamatoria, cuando parece ser que gracias a las reacciones que se producen en ella se desencadenarían todos los mecanismos posteriores de la fase regenerativa. No hay estudios de control que valoren claramente la relación beneficio-riesgo del uso de los antiinflamatorios no esteroideos (AINE) ni de los glucocorticosteroides, pero en cualquier caso, parece ser que el uso de AINE durante les primeras 48-72 h no es perjudicial y no interfiere en la fase de regeneración si su uso no es continuado38,39. Igualmente, debe recordarse que algunos autores aseguran que el uso indiscriminado de analgesia en las primeras fases de las lesiones musculares puede tener un efecto enmascarador del dolor que dificulta el diagnóstico y puede favorecer la recaída40,41.
Por otra parte, el uso de medicamentos antifibróticos, como el interferón gama, la suramina y el decorín, aún en fase de experimentación clínica, puede ser en un futuro un buen tratamiento complementario en el tratamiento de la lesión muscular42,43. Por último, un diurético, el losartán, también ha demostrado tener propiedades antifibróticas44.
La hiperoxigenación del tejido lesionado por medio de instrumentos que facilitan la difusión del oxígeno como la hiperbárica está en proceso de investigación. Parece ser que es eficaz pero de difícil aplicación real45.
Infiltraciones y uso de PRP
Determinadas escuelas han utilizado infiltraciones sobre el foco de la lesión con diferentes productos, como corticosteroides y la combinación de productos homeopáticos (Traumeel®) u otros de procedencia dudosa (Actovegin®)46-49. En los últimos años, además, se ha popularizado en España el uso del plasma rico en plaquetas (PRP), también denominado "factores de crecimiento". Parece interesante que si en cada fase de la reparación muscular (primera, de destrucción y inflamatoria; segunda, de reparación y regeneración, y tercera, de remodelación final) fuéramos capaces de añadir el factor de crecimiento más adecuado podríamos obtener los mejores resultados.
Es un tema de debate clínico y científico de gran actualidad50. Faltan ensayos clínicos rigurosos que demuestren que con este tipo de tratamiento se mejora el tiempo de recuperación de la lesión muscular y disminuye el riesgo de recaída. Por la falta de estos estudios, en el servicio médico del FC Barcelona se ha consensuado que la indicación de infiltración de PRP se hará cuando se cumpla el criterio 1 junto con el criterio 2 o 3.
1. Deportistas mayores de 18 años que padecen la lesión en un músculo de alta solicitación por el deporte que se practica.
2. Lesiones cavitarias recurrentes intramusculares o miofasciales como son la rotura miotendinosa distal del músculo recto anterior o la del músculo gemelo interno (la denominada tennis leg).
3. Lesiones de evolución compleja y crónica.
En este sentido, hoy podemos utilizar los PRP gracias al ensayo clínico [Proyecto de investigación FIS, concedido por el Instituto de Salud Carlos III del Ministerio de Ciencia e Innovación] que llevamos a cabo en las lesiones musculares que afectan a la musculatura de la pierna (tríceps-bíceps sural) denominadas tennis-leg.
Tratamiento quirúrgico
Las lesiones musculares tienen que ser tratadas de manera conservadora, pero hay unas indicaciones quirúrgicas generales muy consensuadas10,34.
Lesión muscular de grado III, rotura total.
Lesión muscular con desinserción tendinosa parcial (>50%) o total.
Lesión muscular de grado II, con afectación de más del 50% del vientre muscular.
Cuando hay un hematoma intramuscular muy grande que no responde a la punción de aspiración repetitiva.
Igualmente, hay que tener en cuenta diferentes especificidades, y así puede estar indicada la opción quirúrgica en el caso de re-lesiones musculares recurrentes que forman importantes cicatrices fibrosas y que generan adherencias con afectación neural. Por otra parte, en cambio, en algunos tipos de músculo, como es el músculo aductor largo, en una lesión grado II-III puede no ser necesario el tratamiento quirúrgico, ya que se ha visto que con el tratamiento conservador evolucionan favorablemente.
No es el motivo de esta guía, pero hay que recordar que después de este tipo de cirugía hace falta una rehabilitación muy cuidada, programada y larga. Se estima que la vuelta a la práctica deportiva puede tardar, en función del músculo, desde algunos meses hasta a un año.
PROTOCOLOS DE RECUPERACIÓN ESPECÍFICOS DE LAS LESIONES MUSCULARES
En este apartado exponemos de manera exhaustiva los diferentes protocolos que aconsejamos para las lesiones musculares más frecuentes en nuestro entorno.
Protocolo 1. Lesión grado I de la UMT del músculo bíceps femoral porción proximal (tabla IX)
Es la lesión que afecta el tendón común de los músculos isquiotibiales, también denominada en nuestro medio "cremallera alta". Se trata de una lesión compleja que se produce en el músculo bíceps femoral y en relación estrecha con el músculo semitendinoso y que tiene un peor pronóstico, como hemos comentado anteriormente, cuanto más larga sea la lesión, cuanta más área ocupe y cuanto más cerca esté de la tuberosidad isquiática6,7,26. En esta lesión la regla "tantos centímetros de largo, tantas semanas de baja" tiene evidencia empírica y, como hemos comentado, cierta evidencia científica. Así pues, en el protocolo 1 proponemos una lesión tipo de grado 1 que puede ser una lesión de 1 a 2 cm de largo del músculo bíceps femoral, y en el próximo protocolo veremos el protocolo a seguir con una lesión mucho más extensa.
En ambos casos ha de hacerse un control evolutivo de la clínica y mediante ecografía para ir pasando fase y no dar el alta médica precozmente, ya que es una lesión que recidiva con facilidad.
Protocolo 2. Lesión grado II de la UMT del músculo bíceps femoral porción proximal (tabla X)
El protocolo cuando la lesión es de segundo grado, con un pronóstico de recuperación de unas 6-8 semanas aproximadamente. El protocolo que proponemos es muy parecido al propuesto por varios autores10-12.
Comentario
El ejercicio isométrico lo realizamos a partir del tercer día, y el número de series, el tiempo de contracción y el trabajo al menos con tres amplitudes son de referencia, ya que se hará según el dolor. Este trabajo isométrico y los estiramientos activos ayudarán a reducir el edema, a que la lesión cicatrice correctamente y a que mejore la funcionalidad y la capacidad viscoelástica del músculo. En lesiones de musculatura isquiotibial daremos más importancia al trabajo de refuerzo excéntrico dada su etiología. Algún autor10 propone a las 4 semanas realizar un estudio analítico de la fuerza y/o potencia muscular para objetivar posibles déficits de fuerza. Por último, se tiene que plantear un trabajo individualizado para cada tipo de jugador en la última fase según sus características.
Protocolo 3. Lesión grado II de la UMT del músculo bíceps femoral distal (tabla XI)
El protocolo de recuperación es muy parecido al protocolo 2. Esta lesión es lo que se denomina en nuestro medio "cremallera distal", con un pronóstico de recuperación de unas 4-6 semanas aproximadamente.
Comentario
En general el pronóstico de este tipo de lesión es mejor que la del tercio proximal. Muchas veces queda afectado tanto el músculo bíceps femoral porción larga y corta haciendo efecto de "cremallera", como hemos comentado anteriormente. A veces puede quedar un hematoma miofacial residual que no tiene que alterar su vuelta a la competición, siempre y cuando su funcionalidad sea completa.
Por el efecto de la doble inervación de las dos cabezas del bíceps femoral, es interesante tener en cuenta que hay que trabajar con rotación interna e externa de la pierna para activar selectivamente las dos cabezas.
Protocolo 4. Lesión grado II de la UMT del músculo aductor medio (tabla XII)
Es importante diferenciar este tipo de lesión de la lesión de la unión tendoperióstica, de características crónicas. Es una lesión aguda que genera una impotencia funcional inmediata, que normalmente crea un hematoma rápido. Ecográficamente, se ve un defecto laminar por debajo de la expansión aponeurótica del músculo aductor medio. Tiene una buena evolución, pero si la lesión es amplia, de más de 3 cm, en el jugador de fútbol hay que esperar una recuperación de entre 4 y 6 semanas.
Comentario
En este tipo de lesión será muy importante hacer una correcta valoración de la estabilidad lumbopélvica por la relación tan frecuente con problemas de pubis y, más concretamente, con la osteopatía dinámica de pubis (ODP). Por eso hay que valorar ecográficamente o mediante RM la sínfisis pubiana, ya que si ésta está afectada, puede retardar la vuelta a los entrenamientos con normalidad. No es infrecuente encontrar jugadores que después de padecer una lesión de este tipo inicien una pubalgia que probablemente sea consecuencia de que al dejar de entrenar se desestabiliza la sínfisis y todo el anillo lumbopelviano, por tanto será muy importante estar atentos a este hecho. Por eso será muy importante incidir con los estiramientos activos y evitar una excesiva potenciación del músculo aductor medio que provocaría un desequilibrio a nivel de la sínfisis púbica con el consecuente riesgo de padecer una ODP.
Por otra parte, hay que recordar que este músculo permite hacer muchos ejercicios sin molestias pero que en cambio, como interviene de forma activa en jugadas muy específicas del fútbol como el chut, cambios de dirección, etc., hará que se alargue la fase de readaptación funcional al gesto deportivo antes de permitir la vuelta a la competición.
Protocolo 5. Lesión grado I miofacial del músculo sóleo (tabla XIII)
En este tipo de lesión es típico el pequeño pinchazo bajo la pantorrilla, pero el jugador normalmente puede continuar haciendo un trabajo submáximo, lo que retarda a veces el diagnóstico definitivo. Es importante realizar el diagnóstico diferencial con todas las lesiones llamadas tennis leg. El diagnóstico hay que confirmarlo mediante RM más que por ecografía.
Comentario
En este tipo de lesión, y desde el punto de vista de la fisioterapia, entendemos que es muy importante hacer un trabajo progresivo, amplio y largo de los ejercicios isométricos. Hay que asegurar una buena reparación tisular y una absoluta ausencia de molestias al efectuar cualquier movimiento o ejercicio por parte del jugador. Es muy frecuente la re-lesión.
Hay que asegurar una pauta de ejercicios concéntricos y excéntricos diarios, y si bien hay una mejora clínica importante los primeros días, no tenemos que acelerar las fases ni la vuelta a la competición, ya que el músculo no estará preparado para hacer actividades explosivas en plenas garantías hasta las 3 semanas. Y recordar que si la lesión es de grado II la vuelta a la competición puede alargarse hasta las 6 semanas.
El trabajo osteopático de la correcta situación y movilidad de todas les articulaciones del pie, el tobillo y la rodilla, así como la valoración de un podólogo, pueden ayudar (tener en cuenta los cambios en el calzado del deportista, los cambios de superficie, etc.).
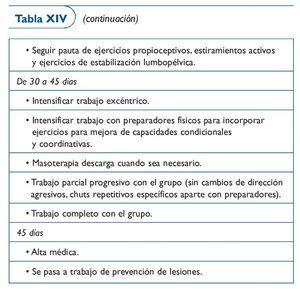
Protocolo 6. Lesión grado II del músculo gemelo interno (tabla XIV)
Esta lesión consiste en la rotura parcial de la cabeza medial del músculo gemelo interno en su unión muscultendinosa, y es conocida popularmente como tennis leg. Hay que ser muy prudente con este tipo de lesión y será muy importante realizar un seguimiento ecográfico periódico para controlar la reparación con una cicatriz laminar o bien si se produce un hematoma miofacial (llamado también mioaponeurótico) entre el músculo gemelo interno y el músculo sóleo, ya que si aparece este hematoma la evolución será más lenta y habrá que alargar los plazos de reincorporación a los entrenamientos no menos de 8 a 10 semanas.
Comentario
En este tipo de lesión aconsejamos, aparte del RICE, durante los primeros días un vendaje para evitar el posible hematoma que se produce entre el músculo gemelo interno y el músculo sóleo51. La presencia de un hematoma interfacial contraindica la hipertermia. Si la evolución no es buena y persiste un hematoma miofacial indicamos hacer un tratamiento basado en la punción-aspiración del hematoma, y en casos difíciles puede estar indicada la punción y en el mismo acto introducir plasma rico en plaquetas, tal como hemos comentado anteriormente.
Otro aspecto a tener en cuenta en este tipo de lesión es, al realizar el estudio ecográfico, descartar la trombosis venosa profunda que a veces se asocia52.
Protocolo 7. Lesión grado II del séptum intermuscular del músculo recto anterior (tabla XV)
Las lesiones del músculo recto anterior se clasifican en lesiones del séptum intramuscular, de la unión musculotendinosa directa y superficial y de la unión musculotendinosa profunda. La lesión del séptum es la típica lesión del jugador de fútbol que padece durante el chut de la pelota, y tiene un alto riesgo de cronificarse y de recidivar. El pronóstico de una lesión extensa del séptum no debería ser menor de 6 semanas.
Comentario
Las recomendaciones más importantes son:
Control evolutivo de la lesión mediante el estudio ecográfico periódico. Las lesiones más proximales y en relación al músculo sartorio son de peor pronóstico53.
Vigilar el momento de inicio de los ejercicios excéntricos. Mientras no tengamos una imagen de formación de tejido conectivo o fibroso no empezaremos la fase de refuerzo con ejercicios excéntricos. Éstos podrían provocar un "latigazo" sobre la estructura muscular que envuelve el séptum y provocar una fricción mecánica que no deja reparar el tejido muscular.
Esta acción puede generar una cicatriz "blanda" que facilita las recidivas.
Igualmente hay que ser muy prudente a la hora de incorporar el trabajo de campo, los ejercicios tipo saltos y los chuts repetitivos.
Es muy útil controlar desde el comienzo la mecánica de chut y los ejercicios de frenada en el campo.
Como siempre, hay que hacer un trabajo complementario de refuerzo y estabilización lumbopélvica y los músculos rotadores de la cadera.MODELO SECUENCIAL DEL TRATAMIENTO DE LAS LESIONES MUSCULARES (fig. 1)
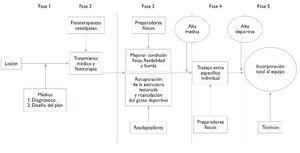
Figura 1 Programa de recuperación.
En este apartado exponemos nuestro modelo secuencial del tratamiento de las lesiones musculares. Este modelo es muy importante para entender como se incorporan progresivamente los diferentes profesionales dentro de la recuperación de cada lesión muscular.
Es importante que la lesión muscular de un jugador sea controlada y tratada por pocos profesionales, pero con equipos profesionales, donde exista un equipo multidisciplinario con especializaciones muy concretas, y, aún más, es preciso ser muy rigurosos en la incorporación y la transferencia del jugador con cada uno de los profesionales que intervienen.
Normalmente el médico de equipo tiene que ser el principal gestor y coordinar los otros profesionales como los fisioterapeutas, los preparadores físicos y los readaptadores. Los readaptadores son profesionales muy característicos de los equipos de fútbol profesional que se han especializado en optimizar al máximo la transferencia del jugador desde "la camilla al campo", para que después los preparadores físicos puedan trabajar las capacidades condicionales y coordinativas en plenas garantías.
Inicialmente, el equipo multidisciplinario realiza de forma consensuada un programa de recuperación teniendo en cuenta los protocolos básicos descritos anteriormente (fig. 1). Normalmente se proponen una serie de controles valorativos y una fecha posible de alta médica y deportiva. (Anexamos un modelo de planificación al final de este documento.)
El protocolo siempre tiene que ser individualizado, y hay que comprobar que los objetivos de cada fase han sido alcanzados. De esta manera la percepción del jugador es buena, ya que hay una buena coordinación.
Entendemos que los conceptos de alta médica y deportiva quedan claros, pero en la realidad se confunden. Normalmente, cuando damos el alta médica damos también el alta deportiva, ya que es el momento en que el jugador pasa a trabajar con el grupo con absoluta normalidad. Se entrena entonces durante unos días y, si todo funciona bien, vuelve a ser apto para jugar partidos.
CRITERIOS PARA DAR EL ALTA DEPORTIVA
Cuando el jugador lesionado ha acabado el proceso de rehabilitación y readaptación, empezará a entrenarse con el equipo. Habrá que tomar una decisión sobre cuándo puede volver a jugar con absolutas garantías de no volver a lesionarse. El riesgo de padecer una re-lesión en el mismo sitio es muy alta en las lesiones musculares, del 14 al 16% durante los siguientes dos meses de dado de alta31.
La decisión normalmente se toma siguiendo criterios de experiencia, tanto del jugador como del entrenador, del médico y del fisioterapeuta, y con la realización de algún test de fuerza, o bien de campo, y alguna prueba de imagen complementaria, como una ecografía o una RM.
Tampoco hemos encontrado en la bibliografía revisada estudios que muestren una evidencia científica clara del hecho de seguir determinadas estrategias.
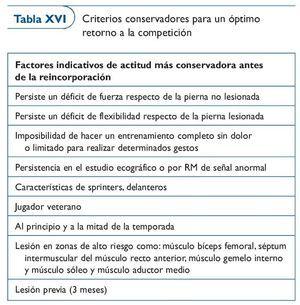
Nosotros aconsejamos seguir, evidentemente, la experiencia de todos, pero disponemos de unos criterios que pueden ser muy útiles para tomar la decisión óptima. Los exponemos en las tablas XVI y XVII, modificadas de Orchard31.
Respecto a la tabla XVII habría que puntualizar algunas cosas: el criterio de imagen como marcador para dar el alta deportiva hay que matizarlo y normalmente no es determinante. Muchas veces, y sobre todo en lesiones miofaciales, podemos dar el alta deportiva aunque persistan imágenes de hematomas interaponeuróticos.
En cambio sí son de gran importancia la fuerza y la flexibilidad. Cuando estas dos capacidades condicionales están igual que antes de padecer la lesión podemos estar muy tranquilos. Evidentemente, hay otros factores que no salen en las tablas XVI y XVII y que normalmente hay que tener en cuenta. Son factores muy difíciles de objetivar pero que aportan la experiencia de todos los profesionales que estamos alrededor del jugador. Los mencionamos para que cada uno reflexione y los valore ante cada situación en que se encuentre:
Estado laboral contractual.
Estado psicoemocional: ansiedad, hipermotivación, miedos.
Situación de veterano o novato dentro del equipo.
Deporte, y en este sentido intervienen varios factores, desde las características del jugador, del propio juego, del gesto deportivo, del terreno de juego, etc.; así, por ejemplo, una lesión del músculo bíceps femoral de segundo grado puede tener una vuelta a la competición que puede ir desde 3 semanas en un jugador de baloncesto hasta 6 semanas en un futbolista.
Y después, al final se tendrá que decidir cuándo es mejor volver a jugar: ¿partido en casa o fuera? ¿Empieza a la primera parte o a la segunda?, etc.
Como criterios objetivables finales para permitir la incorporación a la práctica deportiva, nosotros proponemos los siguientes puntos:
Criterios clínicos: clínica y exploración física.
Criterios por imagen: ecografía
Criterios funcionales:
- Test de fuerza (estudio isocinético, muscle lab, etc.).
- Test físico general.
- Test físico específico.
Igualmente, nunca tendremos la certeza del 100% de que un jugador no se puede volver a relesionar, y los riesgos hay que ponderarlos según todas las circunstancias en las que nos encontramos.
Como siempre, en nuestro ámbito (deporte profesional) no podemos ser conservadores pero sí prudentes, y cuanto más conocimiento y experiencia tengamos mejor tomaremos la decisión final.
ESTRATEGIAS DE PREVENCIÓN (fig. 2)
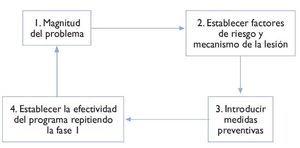
Figura 2 Modelo casual de prevención de Van Mechelen54.
Estos últimos años se ha dado un paso cualitativo en el campo de la prevención de las lesiones deportivas al incorporar el método científico con objeto de evaluar si las diferentes estrategias que se realizan para disminuir la incidencia lesional son efectivas o no. En este sentido, presentamos el esquema de Van Mechelen que sintetiza este modelo54, el primero y más sencillo, si bien los investigadores actuales en este ámbito tienen en cuenta muchos más factores que habrá que tener presente en un futuro55,56.
Y queda claro que lo primero que hay que hacer es un buen estudio epidemiológico lesional para conocer cuál es la magnitud real del problema. Después, una vez evaluados los factores de riesgo más evidentes y teniendo en cuenta los mecanismos lesionales de cada lesión, hay que diseñar un protocolo de prevención adecuado para cada tipo de lesión. Este protocolo debe tener muy bien definidos los objetivos y cada uno de los ejercicios que hay que hacer, el tiempo de duración, el número de repeticiones por semana, etc. Un vez diseñado, hay que aplicarlo a una determinada población y comprobar si es lo bastante sensible y eficaz para inducir cambios positivos en la incidencia lesional.
Hasta la actualidad, y si nos centramos en las lesiones musculares, hay muy pocos trabajos científicos que demuestren que un determinado protocolo preventivo ha sido efectivo y que, por tanto, ha ocasionado una disminución estadísticamente significativa de las lesiones musculares.
Para poner un ejemplo, aún hoy en día no tenemos la evidencia científica para poder recomendar los ejercicios de estiramiento pasivo como método estándar preventivo de las lesiones musculares.
En el caso concreto de la prevención de las lesiones de los músculos isquiosurales, por ejemplo, hay muy poca investigación basada en la evidencia. Sólo algunos protocolos que combinan determinados tipos de ejercicios de estiramientos para mejorar la flexibilidad y algunos protocolos con ejercicios de tipo excéntrico han demostrado una clara disminución de la incidencia de lesiones sobre los músculos isquiosurales.
Así pues, basándonos en los pocos estudios publicados hasta ahora, y más teniendo en cuenta nuestra experiencia, proponemos un protocolo para la prevención de las lesiones musculares más frecuentes en el fútbol, si bien hemos podido adaptarlo a otros deportes, como el baloncesto, con buenas expectativas por el momento.
No entraremos a hablar de medidas de tipo general, como son los aspectos higiénico-dietéticos, el tipo de calentamiento, etc., que consideramos básicos e imprescindibles y que entendemos que se realizan correctamente.
El protocolo que proponemos (fig. 3) se basa en el que conocemos como programa "F-MARC 11", creado por el centro médico de evaluación e investigación de la FIFA (F-MARC) en cooperación con un grupo de expertos internacionales3. En estos momentos se están llevando a cabo varios estudios longitudinales prospectivos en diferentes deportes para comprobar su efectividad57. Por ejemplo, Arnason58 publicó en 2008 los resultados de un estudio que, utilizando parte de este programa, encuentra una menor incidencia de lesiones de los músculos isquiotibiales en futbolistas profesionales. Es un programa preventivo sencillo, atractivo, muy eficaz y que no requiere ningún equipo en especial, sino tan sólo una pelota, y puede hacerse en 15 min. Los objetivos principales de este programa de ejercicios son, básicamente, la estabilización lumbopelviana, el control neuromuscular, la pliometría y la agilidad.
Figura 3 Póster del programa F-MARC de la FIFA.
Este programa hay que realizarlo en cada sesión de entrenamiento, después del calentamiento y de los estiramientos de los principales grupos musculares. Es muy importante que los ejercicios se realicen tal como están diseñados. Los describimos a continuación:
Primer ejercicio: aguantarse sobre el antebrazo (fig. 4)
Figura 4 Aguantarse sobre el antebrazo.
Postura inicial: Nos mantenemos en posición ventral y con la parte superior del cuerpo con los brazos en ángulo recto. Hay que colocar los pies de forma vertical en el suelo, tal como indica la figura 4.
Acción: Levantamos el abdomen, las caderas y las rodillas de forma que todo el cuerpo forme una línea recta, desde los hombros hasta los talones. Los codos tienen que estar en posición vertical, por debajo de los hombros. Contraemos los músculos abdominales y los glúteos. Presionamos los omoplatos hacia dentro. Levantamos la pierna derecha unos centímetros del suelo y mantenemos la posición unos 15 s. Volvemos a la posición inicial, nos relajamos y repetimos el ejercicio con la otra pierna. Repetimos el ejercicio 3 veces.
Segundo ejercicio: aguantarse sobre el antebrazo en posición lateral (fig. 5)
Figura 5 Aguantarse sobre el antebrazo en posición lateral.
Postura inicial: Nos ponemos de lado, mantenemos el tronco con un brazo de manera que el codo se encuentre en posición vertical a la misma altura que el hombro y el antebrazo en contacto con el suelo. Flexionamos la rodilla que está debajo unos 90°.
Acción: Levantamos la pierna de encima y las caderas hasta que estemos a la misma altura de los hombros, formando una línea recta y paralela al suelo. Mantenemos la posición durante 15 s. Volvemos a la posición inicial, nos relajamos y repetimos el ejercicio 3 veces.
Tercer ejercicio: músculos isquiosurales (fig. 6)
Figura 6 Músculos isquiosurales.
Posición inicial: Nos ponemos de rodillas en el suelo manteniendo todo el cuerpo recto. El espacio entre las rodillas tiene que ser el mismo que la anchura de las caderas. Cruzamos los brazos delante del pecho. Un compañero tendrá que coger fuerte los tobillos por detrás contra el suelo con las dos manos.
Acción: Nos inclinamos ligeramente hacia delante con el tronco recto y las caderas en posición vertical. Las piernas, las caderas y el tronco forman un solo bloque. Mantenemos esta posición recta del cuerpo tanto tiempo como podamos mientra nos dejan caer hacia delante hasta que nos paramos con las manos. Repetimos el ejercicio 5 veces.
Cuarto ejercicio: esquí de fondo (fig. 7)
Figura 7 Esquí de fondo.
Posición inicial: Nos mantenemos de pie con una sola pierna, la derecha, y relajamos la otra sin apoyarla en el suelo. Flexionamos la rodilla y las caderas ligeramente de forma que el tronco se incline hacia delante. Si lo miramos de frente, la cadera, la rodilla y el pie de la pierna apoyada tienen que estar en línea recta.
Acción: Efectuamos genuflexiones con la pierna apoyada, balanceando al mismo tiempo los brazos de forma alternada. Flexionamos la rodilla al máximo. Hay que distribuir el peso en toda la planta del pie. Mientras la pierna está en extensión no tenemos que mantener la rodilla rígida. La pelvis y el tronco tendrán que estar en equilibrio y ligeramente inclinados hacia delante. Lo repetimos 15 veces.
Quinto ejercicio: apoyo sobre una pierna con lanzamiento (fig. 8)
Figura 8 Apoyo sobre una pierna con lanzamiento.
Posición inicial: Nos situamos cara a cara con un compañero a una distancia de 3 m aproximadamente, ambos apoyados sobre la pierna derecha. Las rodillas y las caderas estarán ligeramente flexionadas. Mantenemos el peso del cuerpo sobre el centro del pie. Si lo miramos de frente, la cadera, la rodilla y el pie de la pierna apoyada tienen que formar una línea recta.
Acción: Lanzamos la pelota hacia delante y hacia atrás. Si estamos apoyados sobre la pierna derecha, lanzamos la pelota con el brazo izquierdo, y a la inversa. Atrapamos la pelota con las dos manos y la devolvemos con una sola. Cuanto más rápido pasamos la pelota más efectivo será el ejercicio. Lo repetimos 10 veces con cada pierna.
Sexto ejercicio: apoyo en una pierna y flexión del tronco (fig. 9)
Figura 9 Apoyo en una pierna y flexión del tronco.
Posición inicial: Igual que en el ejercicio 5, nos ponemos cara a cara con un compañero a 3 m de distancia, ambos sobre la pierna derecha.
Acción: Igual que en el ejercicio 5, lanzamos la pelota hacia delante y hacia atrás, pero antes de devolverla tocamos el suelo con la pelota sin hacer fuerza. Lo repetimos 10 veces con cada pierna.
Séptimo ejercicio: apoyo en una pierna haciendo "ochos" (fig. 10)
Figura 10 Apoyo en una pierna haciendo "ochos".
Posición inicial: Igual que en el ejercicio 5, nos ponemos cara a cara con un compañero a 3 m de distancia, ambos sobre la pierna derecha.
Acción: Igual que en el ejercicio 5, lanzamos la pelota hacia delante y hacia atrás, pero antes de volverla a pasar hacemos "ochos" entre las piernas, primero alrededor de la pierna apoyada, inclinando el tronco hacia delante, y después alrededor de la pierna de impulsión, manteniéndonos lo más rígidos posible. Lo repetimos 10 veces con cada pierna.
Octavo ejercicio: salto con las dos piernas (fig. 11)
Figura 11 Salto con las dos piernas.
Posición inicial: Nos paramos, teniendo en cuenta que la separación entre las rodillas y la parte inferior de las piernas tiene que ser la misma que la amplitud de las caderas, a aproximadamente 20 cm al lado de una línea. Flexionamos ligeramente las rodillas y las caderas de forma que el tronco se incline un poco hacia delante. Si se observa desde el frente, la cadera, la rodilla y el pie de la pierna de apoyo tienen que formar una línea recta. Los brazos tienen que estar ligeramente flexionados y cerca del cuerpo.
Acción: Saltamos con las dos piernas juntas, lateralmente, por encima de la línea y volvemos al sitio de origen tan rígidos como nos sea posible. Aterrizamos suavemente sobre las puntas de los dedos de los pies con las rodillas ligeramente flexionadas. Lo repetimos 10 veces.
Noveno ejercicio: salto en zigzag (fig. 12)
Figura 12 Salto en zig-zag.
Posición inicial: Nos mantenemos de pie al principio del trayecto en zigzag (6 marcas a una distancia de 10 × 20 m), con las piernas separadas a la misma distancia de la amplitud de las caderas. Flexionamos las rodillas y las caderas de forma que el tronco esté inclinado hacia delante durante el ejercicio. Un hombro tiene que estar en la misma dirección del movimiento.
Acción: Zigzagueamos de lado hasta la próxima marca, giramos de manera que el hombro esté en la dirección de la marca siguiente y complementamos el trayecto en zigzag con la mayor celeridad posible. Saltamos y aterrizamos siempre sobre los dedos del pie. Repetimos 2 veces todo el trayecto.
Décimo ejercicio: saltos largos y altos (fig. 13)
Figura 13 Saltos largos y altos.
Posición inicial: Nos mantenemos de pie sobre la pierna de impulso con el tronco rígido. El brazo del mismo lado de la pierna de impulsión tiene que estar delante del cuerpo. Si se observa de frente, la cadera, la rodilla y el pie de la pierna de apoyo tienen que formar una línea recta.
Acción: Saltamos tan arriba como sea posible con la pierna de impulso y levantamos también al máximo la rodilla de la pierna posterior, flexionando a la vez el brazo contrario y pasando delante del cuerpo. Con la rodilla ligeramente flexionada, aterrizamos suavemente sobre la parte anterior del pie. Recorremos dos veces este trayecto de aproximadamente 30 m.
Al final de cada cita aparece una letra mayúscula (A, B, C, D) que indica el nivel de recomendación en función del nivel de evidencia científica. Los criterios se establecen en la tabla XVIII.